por Alberto J. Muniagurria y Eduardo Baravalle
El examen de las extremidades incluye la evaluación de la piel y las tañeras, el tejido adiposo, las masas musculares, el sistema vascular (venoso y arterial), y los sistemas nervioso, osteoarticular y ganglionar. Habitualmente se comienza por el examen de las uñas y de las manos.
Uñas
Se deben inspeccionar las uñas minuciosamente en busca de alteraciones en el color, la forma y consistencia, el tamaño, y la presencia de surcos, manchas y lesiones inflamatorias. El lecho ungueal es un sitio de gran utilidad para evaluar la concentración de hemoglobina, tanto o más que las conjuntivas. La cianosis también puede ser observada con claridad.
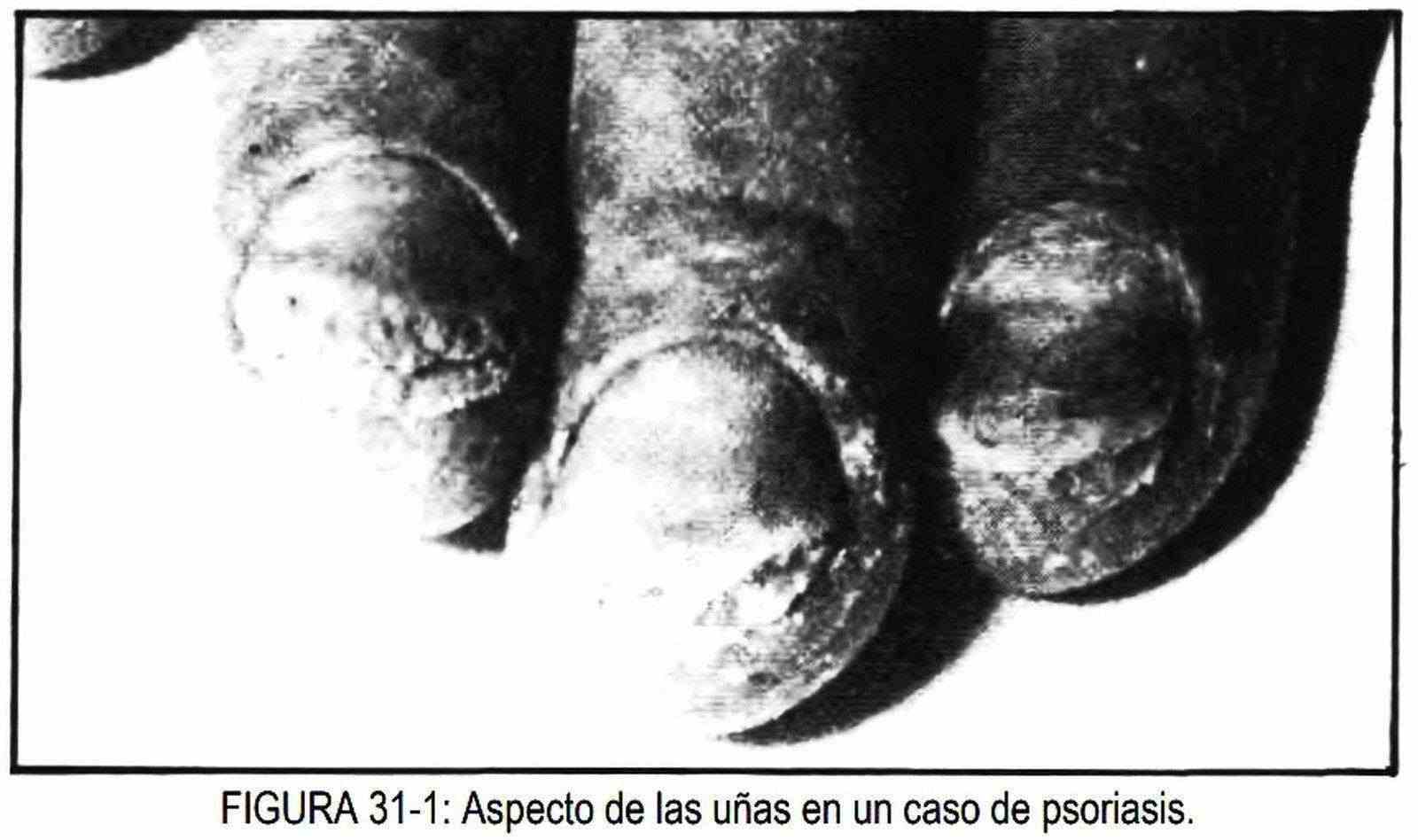
La onicólisis, o destrucción de las uñas, se encuentra en las infecciones micóticas, en el hipertiroidismo y en la psoriasis. En este último caso, afección descamativa de la piel, adquieren la forma de uñas en dedal (figura 31-1), con un puntillado; también se las observa en la alopecia areata.
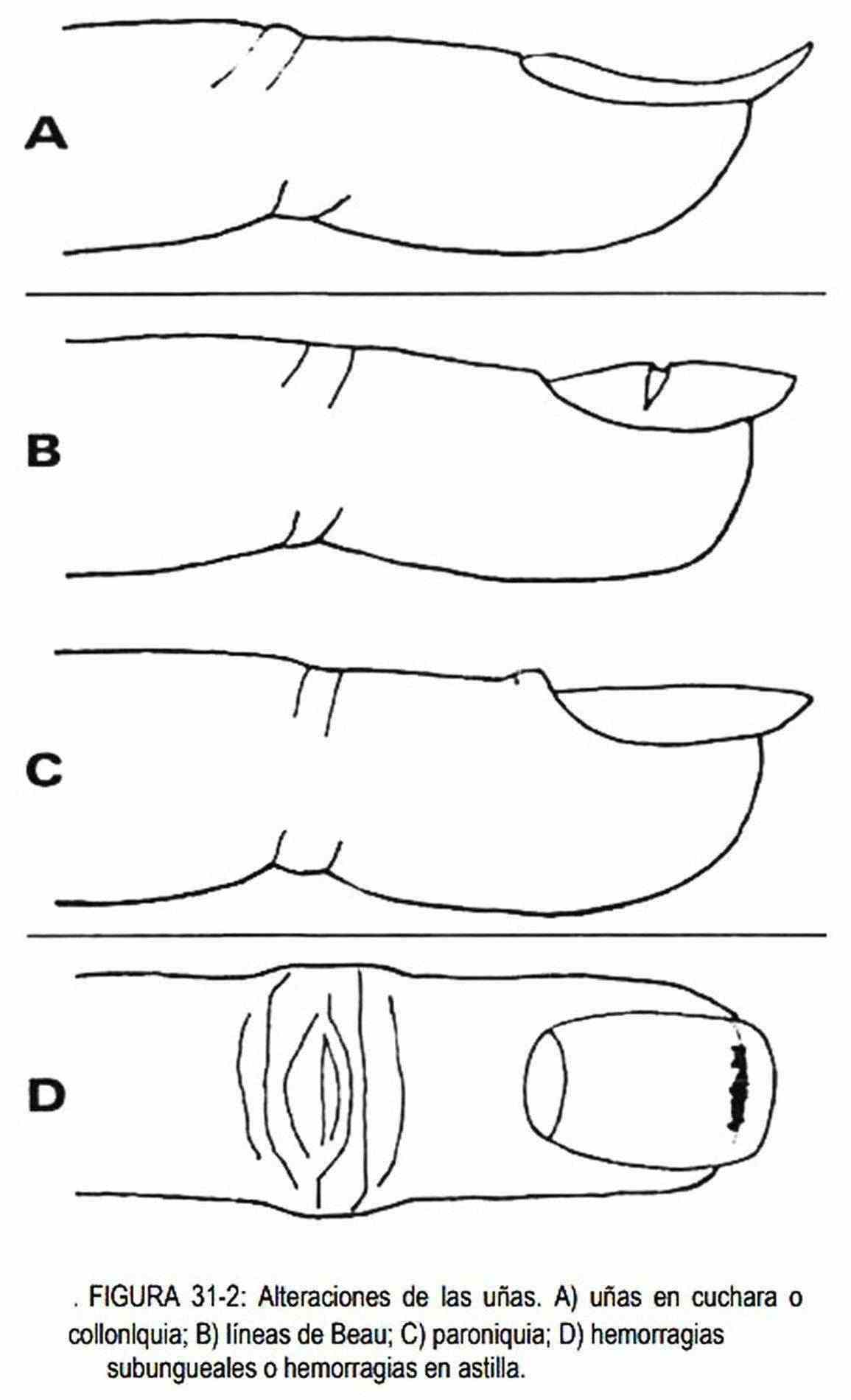
Las uñas en cuchara, o coiloniquia (figura 31-2, A), son uñas deformadas cóncavas en sentido longitudinal. Se las puede observar en las anemias por deficiencia de hierro, en la enfermedad coronaria y en trastornos sistémicos como la sífilis, la acromegalia y el hipotiroidismo, y por el uso de jabones fuertes; también pueden ser de origen familiar.
La fotoonicólisis es la destrucción de las uñas por exposición a la luz. Este fenómeno se produce en algunos pacientes que ingieren tetraciclinas. En la onicogriposis, o hipertrofia de las uñas, la uña se trasforma en una verdadera garra; se la observa generalmente en el primer dedo del pie en los ancianos y pacientes poco cuidadosos y en la sífilis, las neuritis, la lepra, la hemiplejía y traumatismos repetidos. La onicauxis es el engrasamiento del plato ungueal y ocurre por traumatismos, insuficiencia circulatoria, sífilis, lepra, y raramente es congénita. La paquioniquia es un engrasamiento de toda la uña, más sólida y regular que la onicogriposis; usualmente es de origen congénito o puede estar asociada a hiperqueratosis de palmas y plantas.
Las líneas de Beau (figura 31-2, B) son líneas trasversales o depresiones lineales que nacen a nivel de la lúnula y que avanzan progresivamente a medida que la uña crece. Se producen en situaciones de estrés o de gran catabolismo (infecciones, infarto, parto, síndrome tóxico) y resultan de una detención temporaria del crecimiento de la uña. Puesto que las uñas crecen 0,1 mm por día, midiendo la distancia entre la cutícula y la línea de Beau puede calcularse la fecha aproximada del traumatismo.
Las líneas de Terry son líneas blancas trasversales con puntas rojas que pueden observarse en los sujetos con cirrosis hepática, aunque también en individuos normales. En la leuconiquia las uñas son total o parcialmente blancas, y el trastorno puede observarse en algunos pacientes cirróticos o con deficiencias nutricionales.
Las líneas de Mee son bandas trasversales blancas que se ven en intoxicaciones por talio y arsénico, en trastornos nutricionales, en la fiebre alta y en la enfermedad de Hodgkin.
Las líneas de Lindsay, o uñas mitad y mitad, se caracterizan por presentar la mitad proximal de color blanco y la mitad distal de coloración rojiza. Se las encuentra en la insuficiencia renal.
La aniquia es la inflamación de la matriz ungueal con deformaciones en el lecho de la uña.
La onicodistrofia es la deformidad de la matriz, lecho o plato ungueal, en tanto que se llama onicoatrofia a la atrofia o falla en el desarrollo de las uñas, por traumatismo, infección, aplasia gonadal, etc.
Las hemorragias subungueales, o hemorragias en astilla (figura 31-2, D) se observarán como líneas longitudinales, de color rojizo, en el lecho ungueal, acompañando a la endocarditis bacteriana, la triquinosis y las vasculitis; también se presentan sin causa aparente.
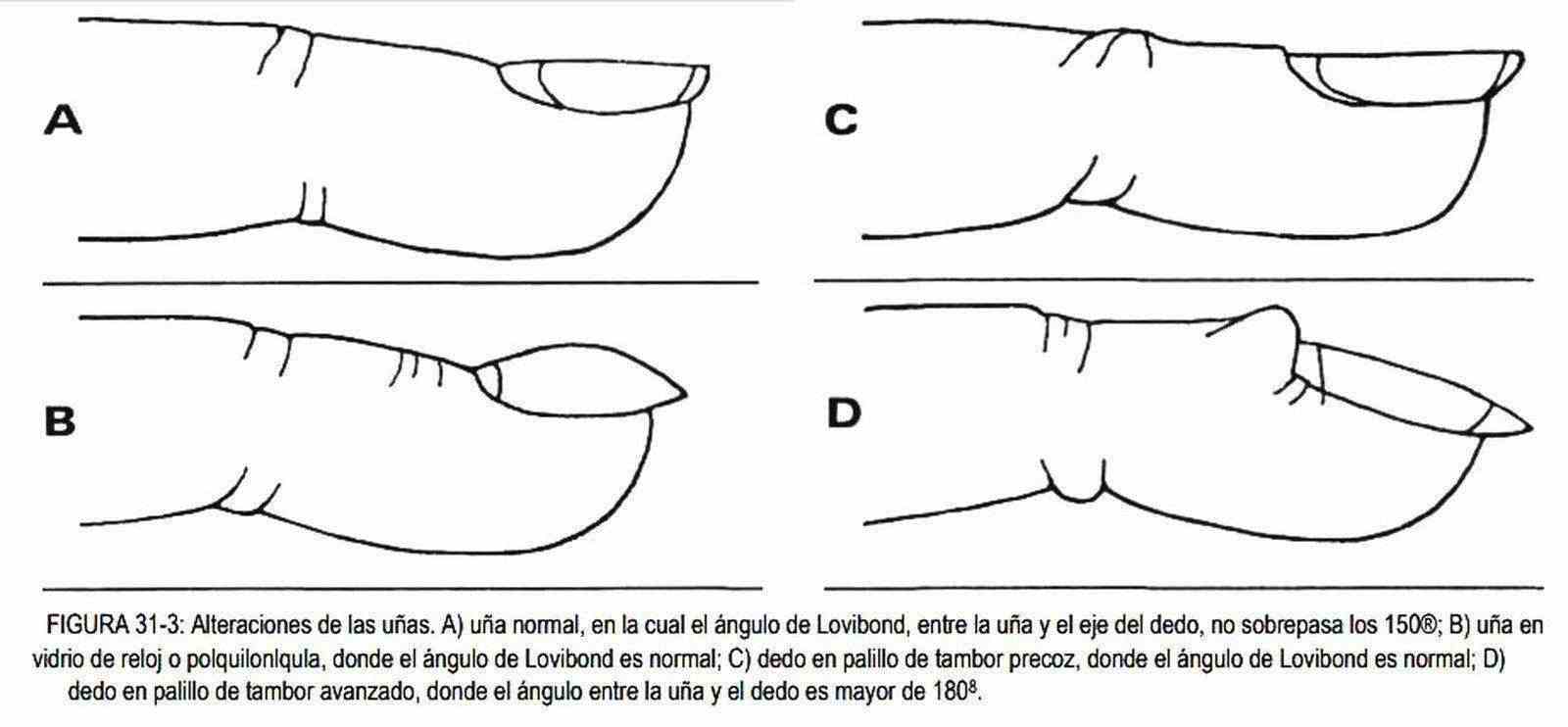
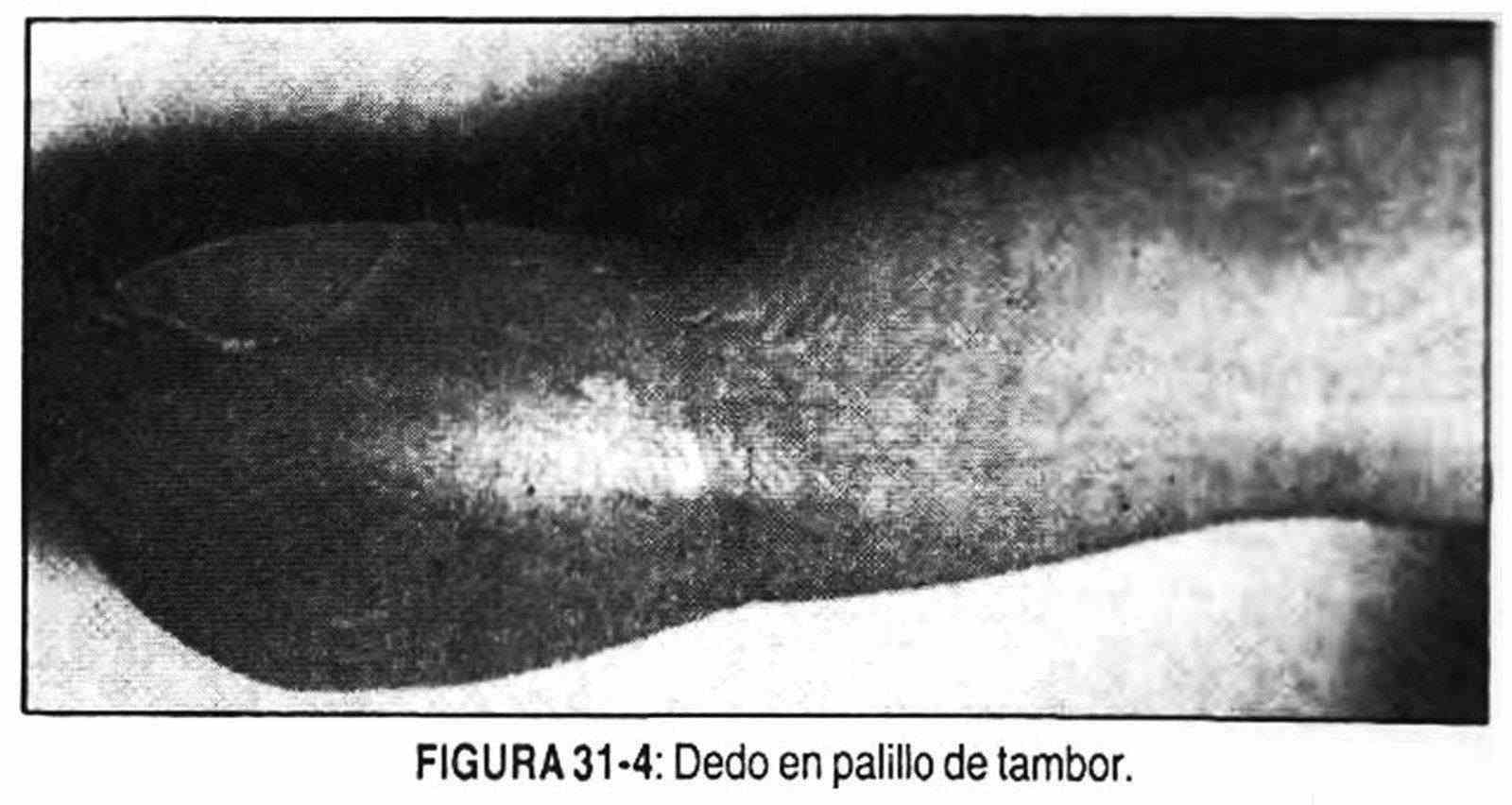
La poiquiloniquia, o uñas en vidrio de reloj (figura 31-3, B), es la convexidad exagerada de las uñas. Se trata de una variante normal en la que se ha preservado el ángulo entre la base y la uña, hecho que la diferencia del dedo en palillo de tambor, o "clubbing" (figura 31-3, C v D y figura 31-4). Este ángulo formado entre la base de la uña y la uña se denomina ángulo de Lovibond y en condiciones normales no debe sobrepasar los 160°. El "clubbing", o dedos en palillo de tambor, es un edema de tejidos blandos con proliferación fibroelástica e infiltración mononuclear mínima, que producen un rodete en la parte final de los dedos. El ángulo de Lovibond excede los 180°. La etiología del "clubbing" es incierta, aunque probablemente esté relacionada con el flujo sanguíneo a través de múltiples comunicaciones arteriovenosas en las falanges distales. Este trastorno puede desarrollarse con o sin osteopatía hipertrofiante néumica y acompañarse de uñas en vidrio de reloj.
La onicomadesis es la pérdida completa de las uñas y se la observa en enfermedades como la sífilis, la lepra, la dermatitis exfoliativa y la escarlatina. En la hapaloniquia las uñas son frágiles por haber estado en contacto con álcalis fuertes o por malnutrición, sífilis o enfermedades cianóticas.
La extensión de la lúnula se produce en las distrofias de las extremidades. Las llamadas uñas en cáscara de huevo son trasparentes y blanco-azuladas, con tendencia a la convexidad. Se las observa en las deficiencias nutricionales, en la sífilis o por traumatismos. Las uñas frágiles que se rompen con facilidad se deben, por lo general, a deficiencias alimentarias.
La paroniquia (figura 31-2, C) es la inflamación con tumefacción y dolor de la piel alrededor de la uña. También se la llama perionixis. La onixis es la lesión inflamatoria de la uña y habitualmente se acompaña de perionixis. Si la infección toma la base de la uña puede formarse un absceso subungueal. La inflamación crónica del rodete periungueal se ve con frecuencia en las micosis, la psoriasis y la diabetes. La infección de las uñas por monilia (Candida albicas) ocurre frecuentemente en lavaplatos, jardineros y dentistas.
La onicofagia es el hábito de comerse las uñas, y la onicotilomanía es la alteración producida por la tracción persistente de las uñas. La presencia de fisuras longitudinales con división de las uñas se llama onicorrexis, y se la observa en enfermedades cutáneas o infecciosas, en el hipertiroidismo, la senilidad y por acción de agentes químicos. Estas mismas causas pueden producir la onicosquisis, que es la descamación de las uñas en capas.
El pterigion unguis consiste en el adelgazamiento del pliegue ungueal con crecimiento de la cutícula sobre el plato ungueal. Se observa en el fenómeno de Raynaud.
Miembros superiores
Alteraciones en la forma y el tamaño de las manos. En la acromegalia, enfermedad de origen tumoral producida por la secreción anormal de hormona somatotrófica por parte de las células hipofisarias, se observan unas manos grandes con dedos en salchichón, junto con otras alteraciones ocasionadas por el crecimiento exagerado de los cartílagos.
En la enfermedad de Hurler o gargoilismo la mano es de piel gruesa y la forma y el tamaño están modificados por ensanchamiento y acortamiento de los huesos largos. Las manos también pueden deformarse y aumentar de tamaño en el síndrome de Maffucci, que se produce por encondromatosis de los huesos largos y hemangiomas cavernosos en los tejidos blandos. En este síndrome es posible observar una mano más grande que la otra, hecho que también se ve en las fístulas arteriovenosas y en los aneurismas.
En ciertos casos, como en la enfermedad de Paget, las manos aumentan de tamaño en forma irregular, y pueden ser dolorosas y presentar deformidades. La exostosis múltiple es otra distrofia ósea hereditaria donde los metacarpos están acortados con numerosas exostosis. La mano en tridente es una mano corta, con dedos regordetes, que se observa en la acondroplasia.
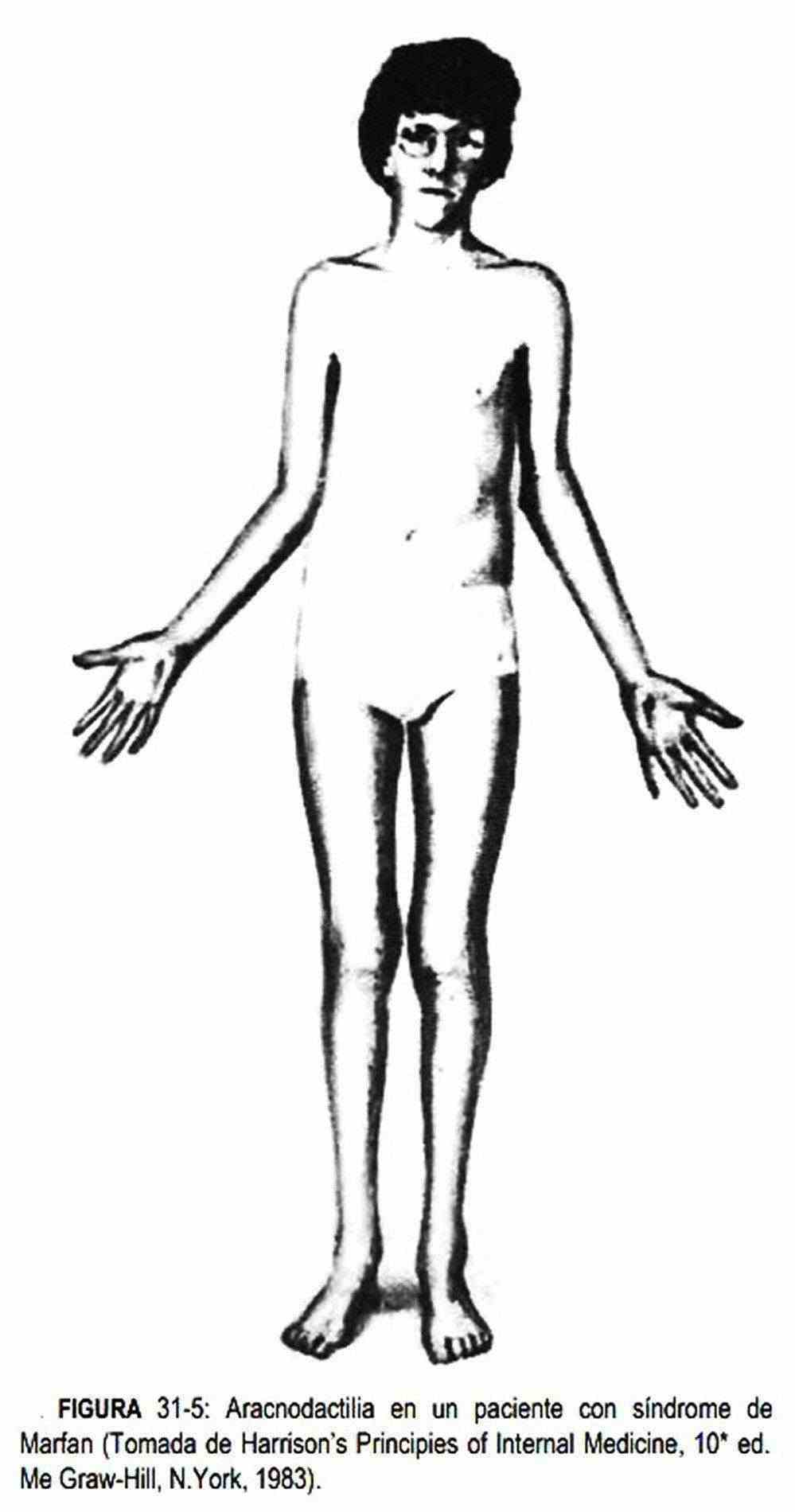 En ocasiones las manos presentan dedos largos y delgados, con aspecto afilado y la palma alargada, como se ve en la aracnodactilia o dedos en araña.
En ocasiones las manos presentan dedos largos y delgados, con aspecto afilado y la palma alargada, como se ve en la aracnodactilia o dedos en araña.
Radiográficamente se puede calcular el índice metacarpiano, que consiste en dividir el largo de los últimos cuatro metacarpianos por su ancho y promediar los resultados. En individuos normales este índice es menor de ocho; un índice por encima de ocho es sugestivo de síndrome de Marfan. La aracnodactilia (figura 31-5) se observa en el síndrome de Marfan, en el hipopituitarismo, la tuberculosis, la osteogénesis imperfecta, el síndrome de Ehlers-Danlos y en los sujetos de hábito asténico. Los dedos afilados se describen en la osteoartritis, en la artritis reumatoidea, en el lupus eritematoso sistémico, y en la rubéola, la psoriasis y la sarcoidosis.
Los dedos en forma de cono, a su vez, se observan en la obesidad pituitaria y en el síndrome de Frohlich.
En el cretinismo o hipotiroidismo congénito, y además de otra serie de manifestaciones, las manos son cuadradas y la piel es seca.
El acortamiento de los metacarpianos, también llamado braquimetacarpalismo, cuando se produce en los dedos cuarto y quinto debe hacer pensar en seudo y seudo-seudohipoparatiroidismo. Cuando ocurren el quinto dedo y éste se incurva, se denomina síntoma de Dubois, observado en el mongolismo y el gargoilismo; la mala posición con abducción del quinto dedo se describe en el síndrome de Turner.
También existen otros trastornos congénitos que afectan la forma y el tamaño de la mano. La sindactilia es la presencia de una membrana interdigital; habitualmente se acompaña de otras alteraciones congénitas, como vasculares y cardíacas, y se la observa en forma hereditaria y en el síndrome de LawrenceMoon-Biedl.
La polidactilia es la presencia de dedos supernumerarios. La ectrodactilia es la falta de uno o más dedos, mientras que la braquidactilia es la disminución de la longitud normal. Existe la acromelia o focomelia cuando las manos y/o los pies nacen directamente del tronco.
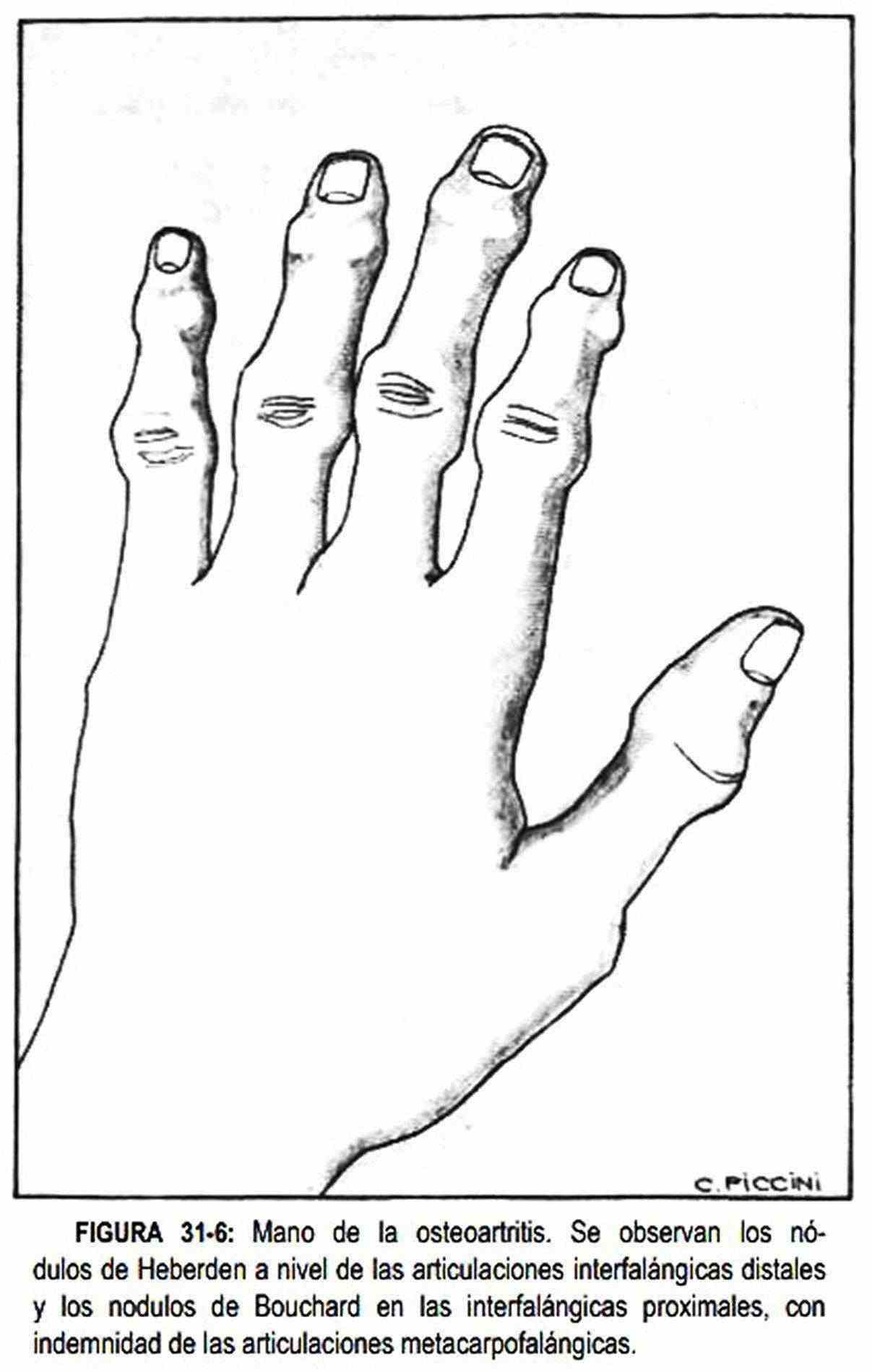
En ocasiones, la forma de las manos se altera por enfermedades articulares. En la osteoartritis o artrosis (figura 31-6) se observan nódulos en las articulaciones interfalángicas distales, llamados nódulos de Heberden; cuando se presentan en las interfalángicas proximales se denominan nódulos de Bouchard.
Característicamente no afectan a las articulaciones metacarpofalángicas y son nódulos duros e indoloros.
Se acompañan de desviación radial de las falanges distales.
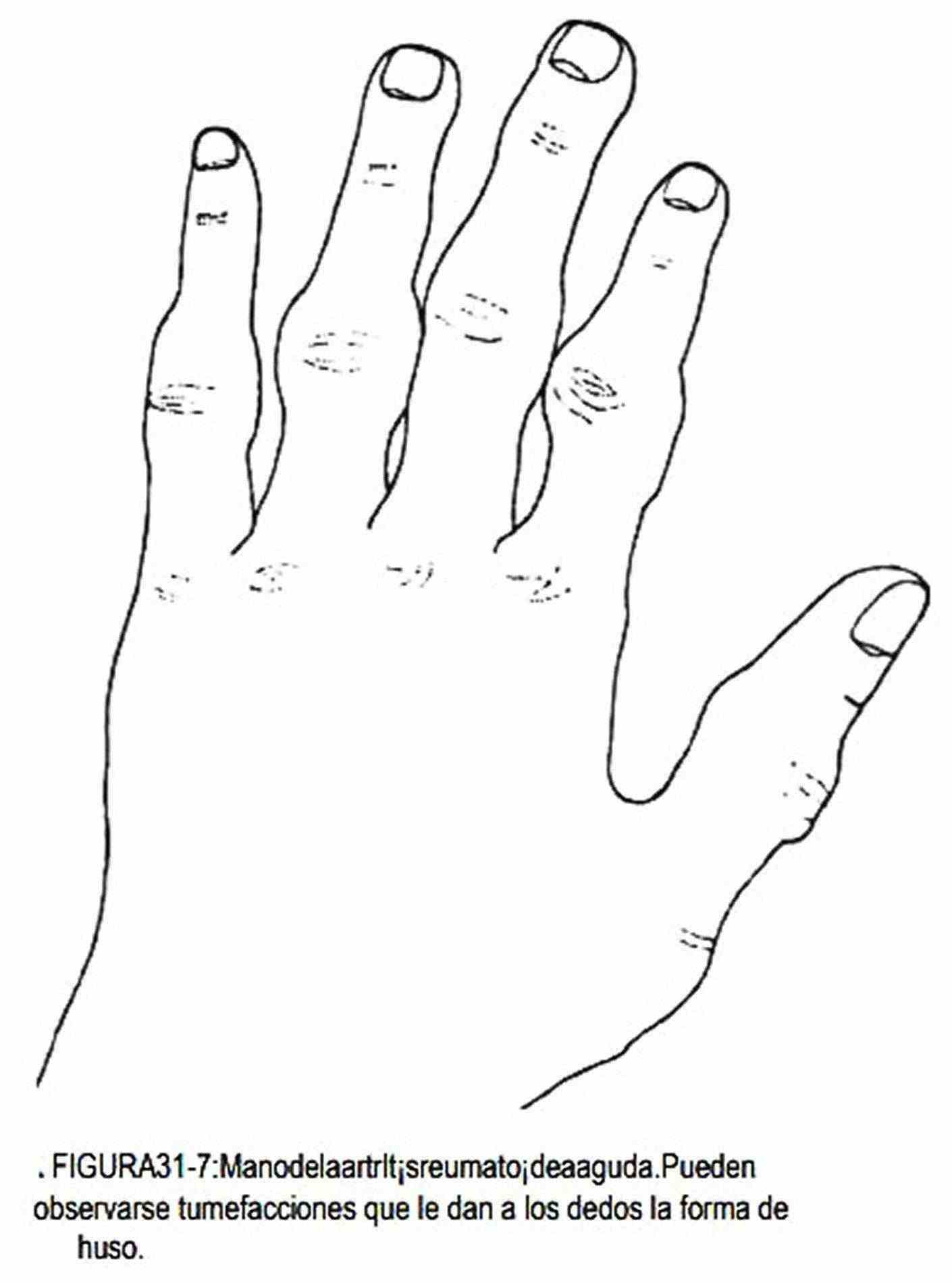
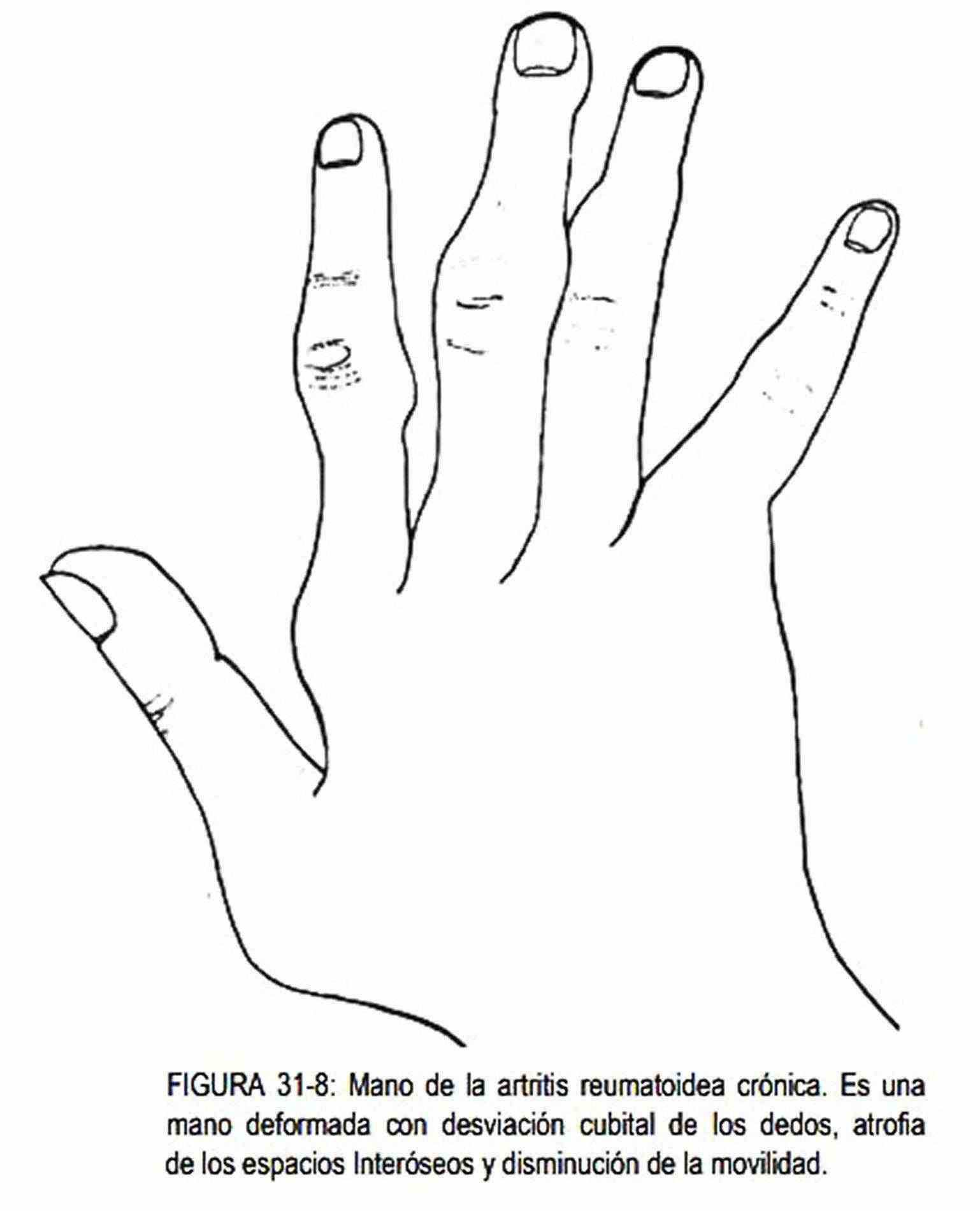
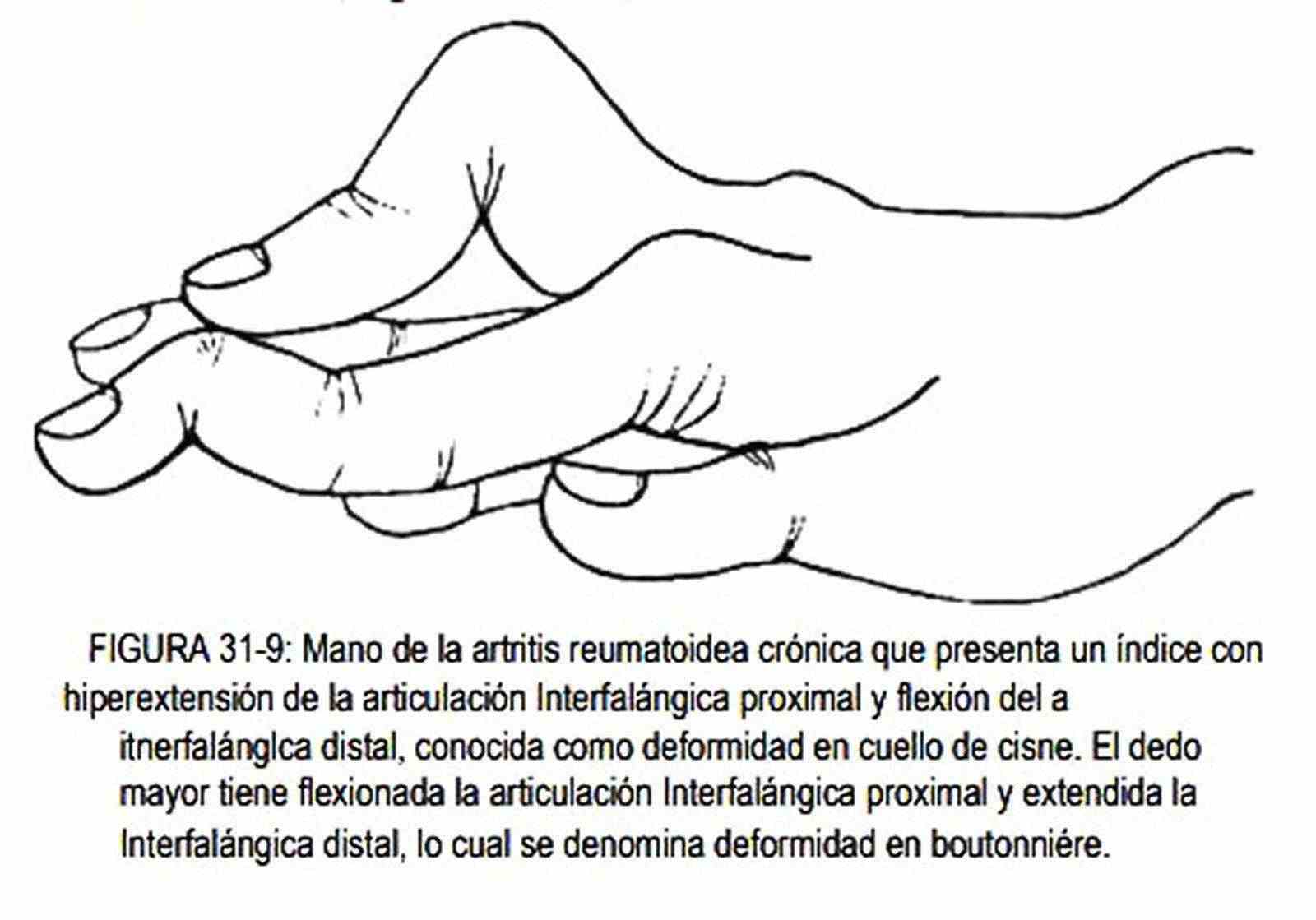
La mano puede estar dolorosa y sensible, con las articulaciones rígidas, como ocurren en la fase aguda de la artritis reumatoidea. Esta enfermedad se caracteriza por ser bilateral y simétrica, y afecta frecuentemente a las articulaciones interfalángicas proximales o metacarpofalángicas y a la muñeca. Las articulaciones interfalángicas distales habitualmente están respetadas, hecho que no ocurre en la artritis psoriásica. La mano tiene aspecto fusiforme o de huso (figura 31-7). En las fases crónicas, con edema crónico y ensanchamiento de las articulaciones metacarpofalángicas e interfalángicas proximales, se van limitando los movimientos. Los dedos se desvían hacia el lado cubital (figura 31-8) y los espacios interóseos se atrofian. Cuando existe hiperextensión de la articulación interfalángica proximal con flexión fija de la interfalángica distal se produce el dedo en cuello de cisne (figura 31-9). Menos común es encontrar una flexión persistente de la articulación interfalángica proximal con hiperextensión de la interfalángica distal, constituyendo la deformidad en "boutonniére" (figura 31-9).
También es posible observar nódulos en los tendones de los extensores, denominados nódulos reumatoideos, que constituyen uno de los criterios diagnósticos de esta enfermedad. En la fiebre reumática también pueden aparecer nódulos, indoloros, de milímetros a dos centímetros, firmes, móviles, situados sobre prominencias óseas o tendones.
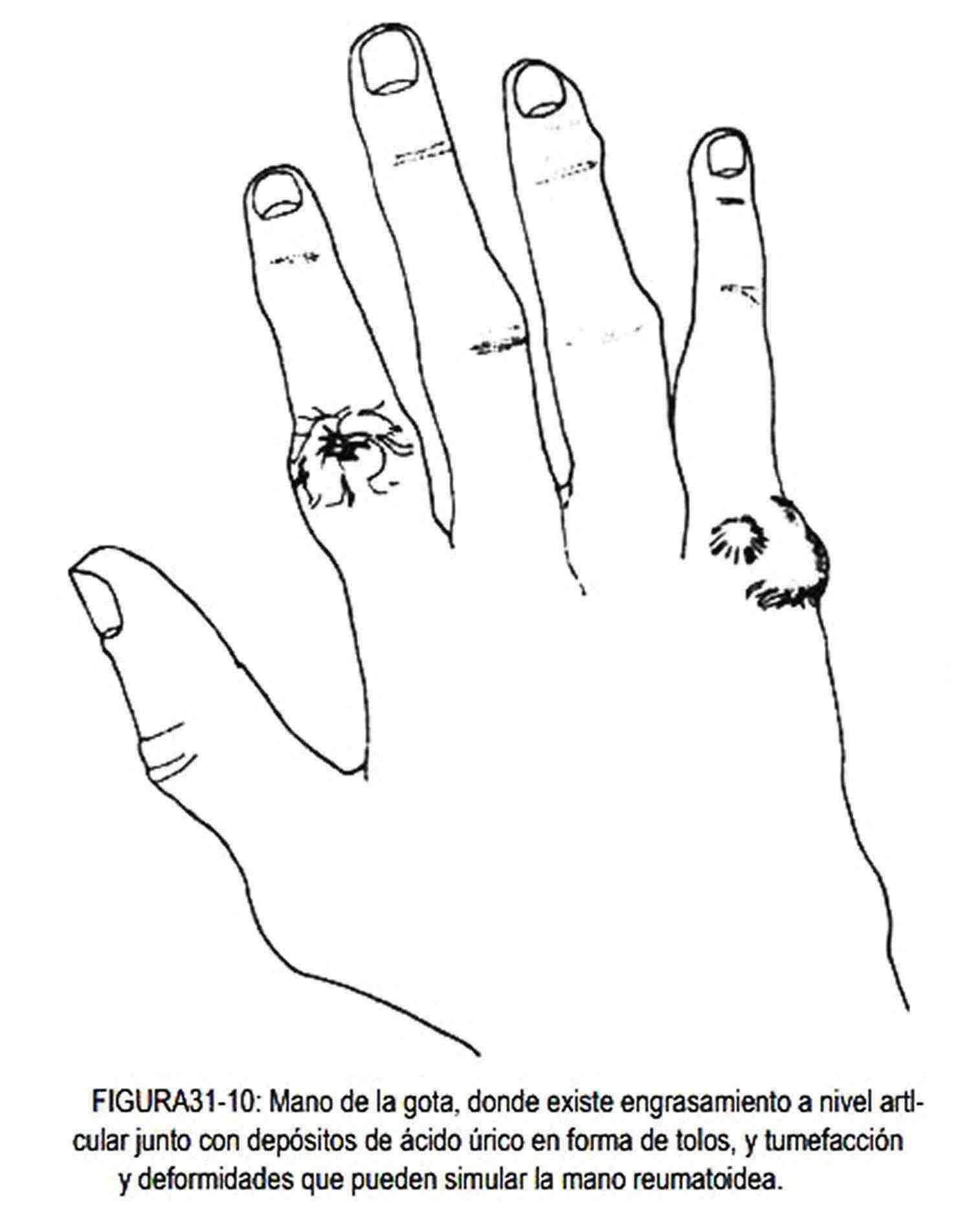
En el lupus eritematoso sistémico puede observarse edema en una o varias articulaciones de la mano, con rubor y con aumento local de temperatura, alteraciones que en general no son simétricas, al igual que en la fiebre reumática; en esta última entidad tienen la particularidad de ser migratorias. En la gota (figura 31- 10), la mano tiene características parecidas a las de la osteoartritis y la artritis reumatoidea. El fenómeno agudo no necesita estar presente y los tofos o depósitos de cristales de ácido úrico se observan en las articulaciones. Estos tofos pueden segregar un material parecido a la tiza, y en ocasiones incluso se ulceran. También existen manifestaciones articulares en la dermatomiositis, el síndrome de Reiter y la sarcoidosis.
Otras veces la forma se ve alterada por la presencia de una osteopatía hipertrofiante néumica, que consiste en una periostitis en la cual el periostio se ve levantado por una nueva matriz ósea con reabsorción del hueso endostal. Ocurre en manos y pies y en la parte distal de los huesos largos, muñecas y tobillos. Con la progresión de la enfermedad, estos cambios pueden afectar las clavículas, escápulas y costillas. Hay dolor, engrasamiento sinovial con edema e inflamación crónica, y proliferación de fibroblastos de la cápsula articular. Todos estos fenómenos producen engrasamiento de los dedos. Se la observa en neoplasias intratorácicas y antiguamente se la veía en las supuraciones pulmonares; en general, puede decirse que las mismas causas que producen "clubbing" o dedos en palillo de tambor pueden ocasionar osteopatía hipertrofiante néumica, y ésta puede o no preceder o suceder al "clubbing". No se conoce el mecanismo íntimo de su producción, pero se asocia a la presencia de comunicaciones arteriovenosas y a mecanismos neurogénicos y/o humorales, y puede o no acompañarse de uñas en vidrio de reloj. Los dedos en palillo de tambor se pueden observar en algunas enfermedades pulmonares (neoplasias de pulmón o pleura, bronquiectasias, empiema, neumoconiosis, fibrosis intersticial); en enfermedades cardiovasculares (cardiopatías congénitas, endocarditis bacteriana subaguda, en el corazón pulmonar avanzado, fístula arteriovenosa pulmonar); en enfermedades del aparato digestivo (esprue, colitis ulcerosa, enteritis regional, alcoholismo, cirrosis biliar, abscesos hepáticos, amiloidosis); en intoxicaciones (arsénico, fósforo y berilio); en el hipertiroidismo (que coexiste con telescopado de la falange distal), el hiperparatiroidismo, la pielonefritis crónica, la siringomielia, la leucemia granulocítica crónica, la policitemia y el mixedema, y también puede ser familiar.
Asimismo, el "clubbing" puede ser asimétrico como ocurre en las lesiones del nervio mediano o cuando existe un aneurisma de la arteria innominada o subluxación recurrente del hombro.
Los dedos en martillo, o de jugador de baseball, se producen por la ruptura del tendón del extensor sobre la tercera falange debido a una flexión brusca del dedo en extensión. Los dedos en resorte o en gatillo no pueden ser flexionados, y al aumentar el esfuerzo, el movimiento se produce en forma brusca; el grado extremo se denomina bloqueo. Obedece a una tenosinovitis de los flexores o a la ruptura en ojal de la aponeurosis de los extensores. La falangeta ensancha da y aplanada se observa en la sarcoidosis, y los dedos en forma de cono, como ya se dijo, pueden verse en la distrofia de Frohlich y en la obesidad pituitaria.
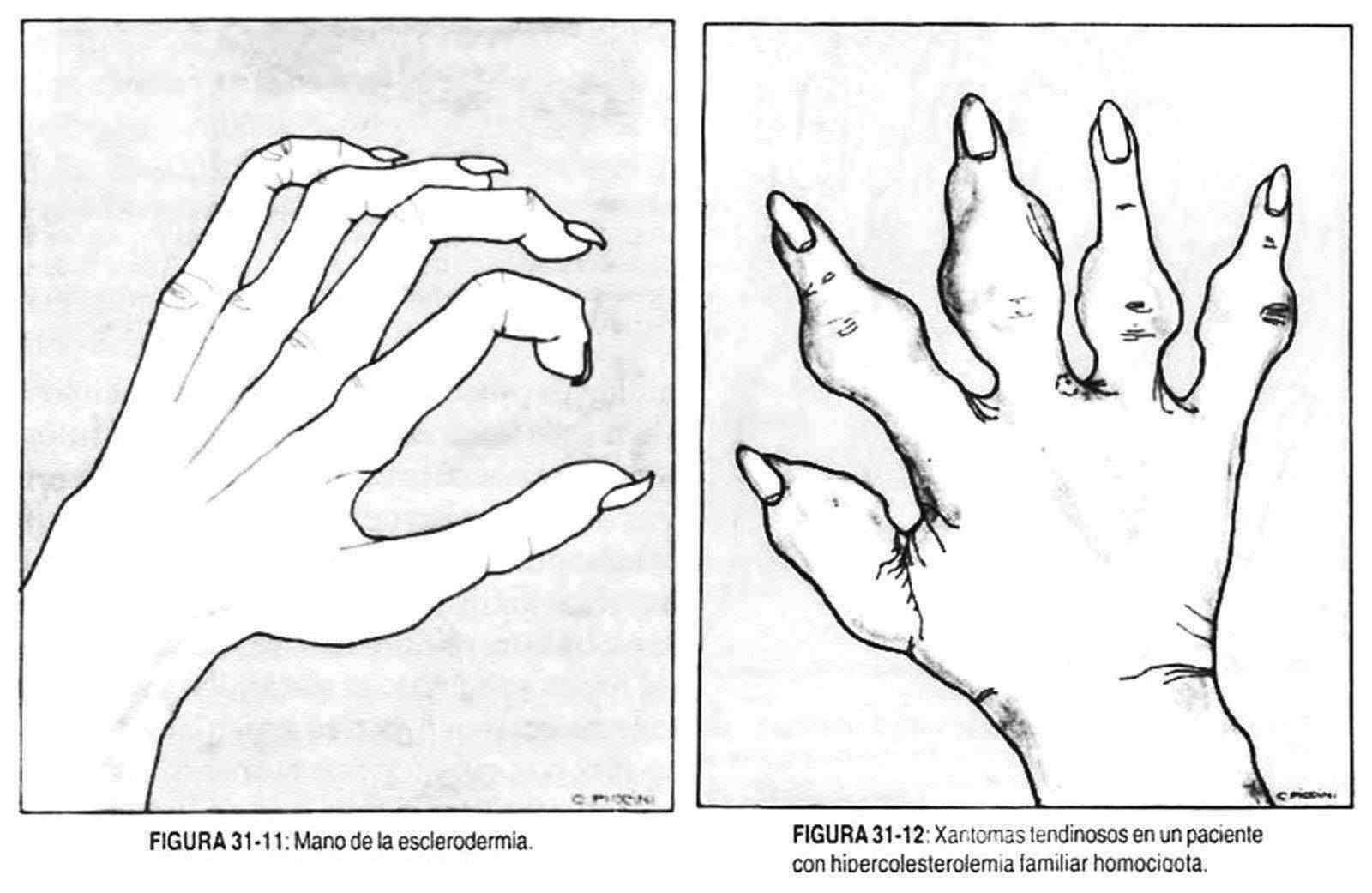
La esclerodermia (figura 31-11) produce retracción de la piel con relieves óseos y articulares marcados. La piel se encuentra estirada, hay limitación de la movilidad, y pueden coexistir ulceraciones cutáneas.
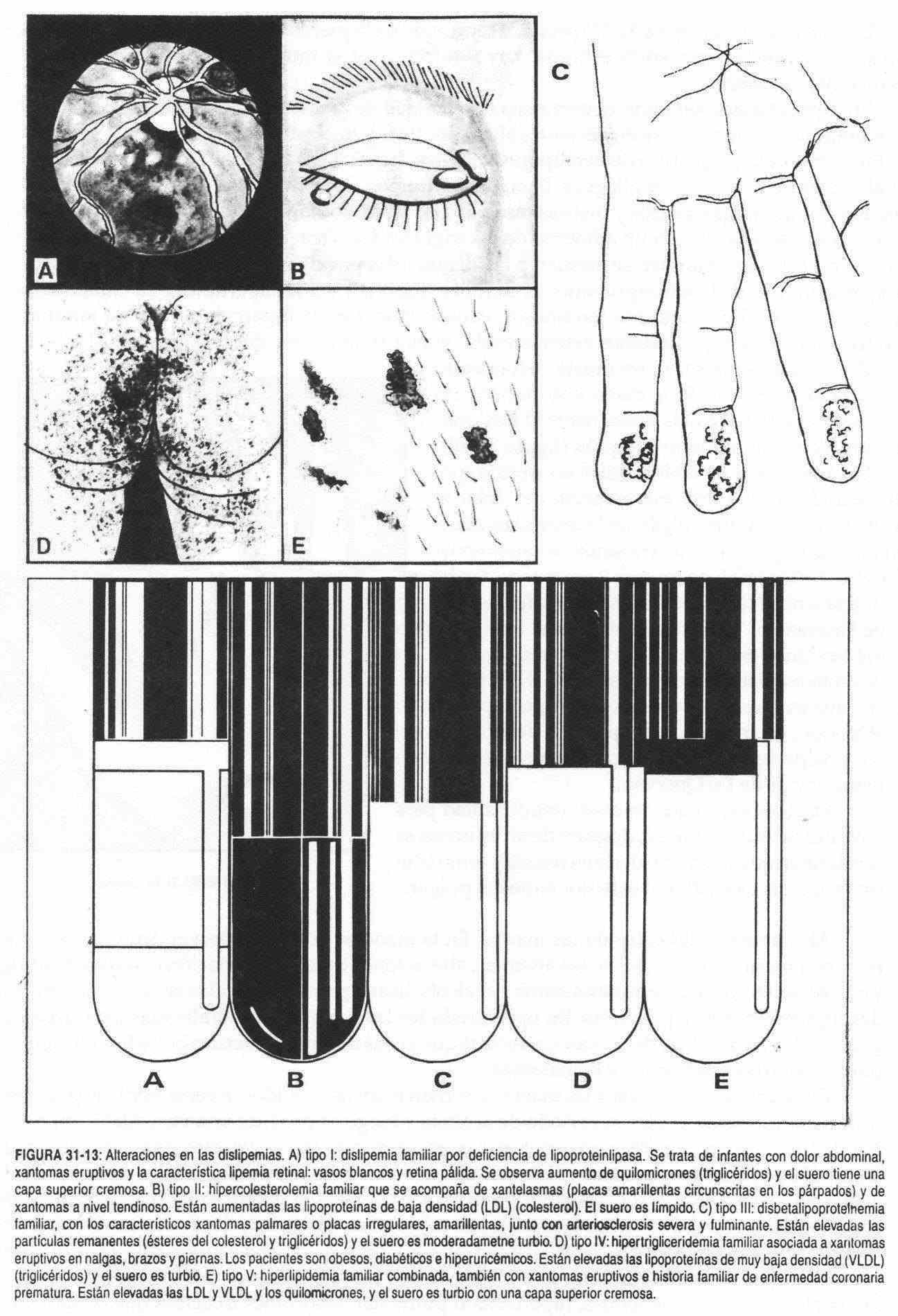
En ciertas hiperlipemias se observa una deformidad de la mano por depósito de colesterol en los tendones, lo cual ocurre en pacientes afectados de hipercolesterolemia familiar (figura 31- 12). En la dislipemia tipo III o disbetalipoproteinemia familiar se observan placas amarillentas en palmas de manos, dedos y pliegues, llamadas xantomas. Los xantomas eruptivos tienen predilección por las nalgas, brazos y piernas; son pápulas amarillo-naranja situadas sobre una base eritematosa y se asocian con un aumento de los triglicéridos o con una hipertrigliceridemia familiar (tipo IV), pero también se asocian a las dislipemias por deficiencia familiar de lipoproteinlipasa (tipo I), disbetalipoproteinemia familiar (tipo III) y a la hiperlipidemia combinada familiar (tipo V). Los xantomas tendinosos, característicos de la hipercolesterolemia familiar (tipo II), aparecen en los tendones extensores del miembro inferior y del codo (figura 31-13).
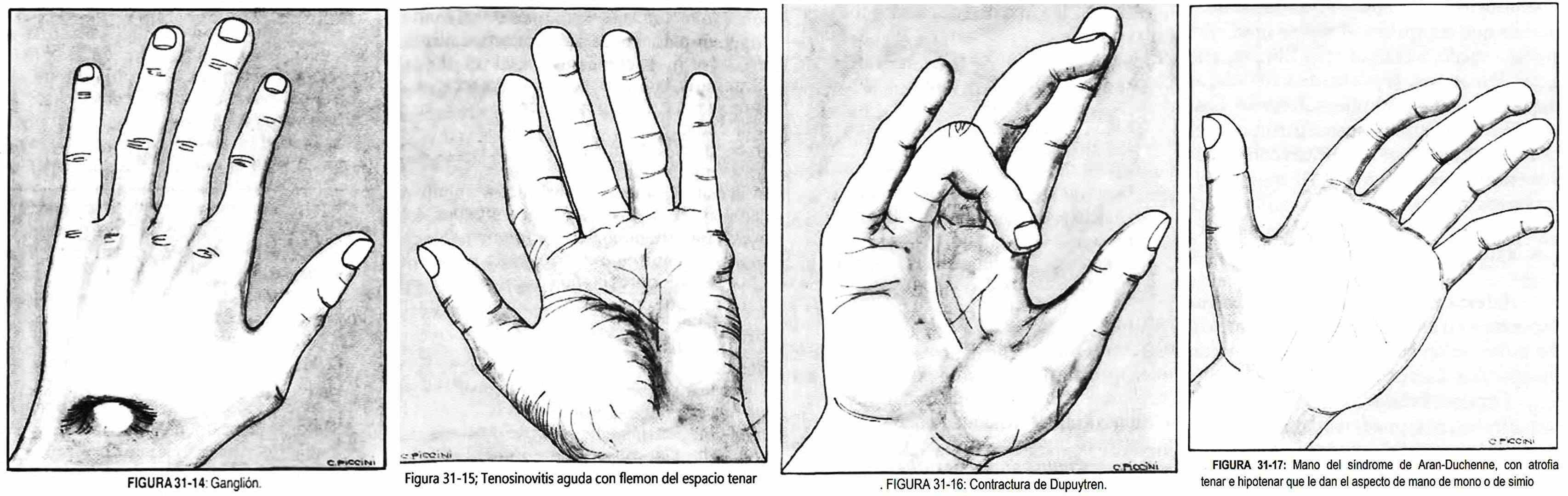
Otras veces se observa un quiste redondeado en la cara de extensión de la mano y la muñeca, no doloroso y que se hace más prominente al flexionar la mano. Es el denominado ganglión (figura 31-14).
La presencia de un nódulo doloroso sobre la apófisis estiloides radial, con exacerbación del dolor al flexionar pasivamente el pulgar con la muñeca en aducción cubital, es propia de la tenosinovitis estenosante del abductor largo del pulgar y del extensor corto del pulgar a nivel de la apófisis estiloides del radio (signo de Finkelstein). El trastorno obedece al frote continuo del tendón sobre la vaina durante tareas diversas, en lavanderas, pianistas, deportistas, etc. Evolutivamente la vaina tendinosa se va engrosando y comprimiendo al tendón, determinando la aparición del nódulo visible y palpable; la afección se conoce con el nombre de tenosinovitis de De Quervain.
En otras oportunidades existe una dificultad para movilizar el pulgar, lo cual, después de un esfuerzo, se consigue en forma brusca (dedo en resorte), como ocurre en las tenosinovitis del extensor largo del pulgar.
Alteraciones del color de las manos. En la mano se pueden observar cambios de coloración, como cianosis, palidez en las anemias, alteraciones de la pigmentación como en el vitíligo, y enrojecimiento en la dermatomiositis y el alcoholismo; palmas amarillas en las carotinemias; y despigmentaciones y púrpuras. En oportunidades las púrpuras generalizadas producen pliegues azules en la palma de la mano, mientras que en las distintas enfermedades hemorragíparas pueden aparecer petequias y hematomas.
En ocasiones, los dedos y las manos se tornan blancos y pálidos, a veces por la exposición al frío; posteriormente existe un período de acalmia y luego se produce una vasodilatación con rubor.
El trastorno es más frecuente en la mujer, en las manos que, en los pies, es simétrico y puede llegar a la producción de úlceras. Se trata del llamado fenómeno de Raynaud, que se observa en enfermedades arteriales crónicas, enfermedades del colágeno (esclerodermia, fascitis eosinofílica, enfermedad mixta del tejido conectivo, lupus eritematoso sistémico, dermatomiositis, síndrome CREST), enfermedades industriales o profesionales (como en los trabajadores que utilizan objetos vibrantes), por el uso de medicamentos como la ergotamina o el propanolol, en enfermedades hematológicas, disproteinemias, hipertensión pulmonar, síndromes torácicos que obstruyen las arterias que van al miembro superior (por ej.: costillas supernumerarias), carcinomas ocultos, y exposición a toxinas como plomo y arsénico. Otras veces el fenómeno de Raynaud constituye un signo único, y entonces se lo llama enfermedad de Raynaud.
Las puntas de los dedos de las manos y los pies pueden presentar cianosis difusa, con frialdad y perspiración; es la llamada acrocianosis, que no se acompaña de ninguna enfermedad de base. La livedo reticularis es un trastorno benigno caracterizado por una cianosis persistente, de aspecto moteado con una apariencia de red, que no está confinada exclusivamente a los dedos, sino que puede involucrar a las extremidades y el tronco. Se acentúa con la exposición al frío.
 El sabañón o eritema pernio se observa en niños y jóvenes, en otoño e invierno, y se presenta como manchas rojo-azuladas, pruriginosas, sobre todo en manos y en pies. Puede tener otras localizaciones en territorios mal defendidos del frío, y se produce por vasculitis inducida por la exposición al frío. La injuria por frío o por inmersión, que afecta a cualquier edad y sexo, se produce tanto en las manos como en los pies. El miembro está pálido, cianótico y frío, y en ocasiones puede gangrenarse.
El sabañón o eritema pernio se observa en niños y jóvenes, en otoño e invierno, y se presenta como manchas rojo-azuladas, pruriginosas, sobre todo en manos y en pies. Puede tener otras localizaciones en territorios mal defendidos del frío, y se produce por vasculitis inducida por la exposición al frío. La injuria por frío o por inmersión, que afecta a cualquier edad y sexo, se produce tanto en las manos como en los pies. El miembro está pálido, cianótico y frío, y en ocasiones puede gangrenarse.
En la causalgia, que es una distrofia simpática y que afecta a personas menores de 50 años, los pacientes consultan por dolor que aparece ante estímulos mecánicos o el frío, tanto en miembros superiores o inferiores como en otras localizaciones, de comienzo brusco y de larga duración.
El miembro se halla cianótico, doloroso y tumefacto. Los cambios de coloración pulsátil en los extremos de los dedos, o pulsos de Quincke, se describen en la insuficiencia aórtica, el hipertiroidismo, la anemia y la fiebre alta.
En el dorso de la mano, la hiperpigmentación de las venas ha sido observada en la enfermedad de Hodgkin. Otras veces existe una melanosis difusa en el dorso o en las líneas de la palma de la mano asociada a la enfermedad de Addison. En la argirosis se puede ver una pigmentación grisácea. En los trabajadores manuales es posible observar una hiperqueratosis palmar de color amarillento, sobre todo en los puntos de apoyo.
Alteraciones de la temperatura de las manos. La temperatura de la mano puede aumentar en la fiebre, el hipertiroidismo, la eritromelalgia y las fístulas arteriovenosas, y en enfermedades articulares u óseas (enfermedad de Paget). Inversamente, puede hallarse disminuida en todos los estados de hipoperfusión, sean de origen general como el shock, o periférico, como el frío o la oclusión arterial. También está disminuida en las enfermedades del colágeno, la acrocianosis, la enfermedad de Raynaud y por administración de drogas, como los bloqueantes beta.
Los pacientes con eritromelalgia, tanto hombres como mujeres, generalmente menores de sesenta años, se quejan de dolor, quemazón y prurito con el esfuerzo o con la exposición al frío o al calor, habitualmente en pies y piernas, menos común en manos; el cuadro es de aparición brusca y se acompaña de tumefacción y calor durante el ataque, junto con aumento de la temperatura y coloración rojiza de la piel. Este síndrome puede ser primario, o bien acompañar a la policitemia vera, la hipertensión arterial, el lupus eritematoso sistémico, los trastornos mieloproliferativos, y al tratamiento con bromocriptina.
Tumefacciones localizadas en la mano. El edema de la mano puede observarse en enfermedades cardíacas, hepáticas y renales y en pacientes con hemiplejía, siringomielia, síndrome de la vena cava superior, hipoproteinemia con anasarca, linfedema posmastectomía, parálisis isquémica, obstrucción linfática axilar por tumores, leucemias, enfermedad de Hodgkin, compresión sobre los vasos subclavios, enfermedad de Raynaud, miositis, costilla supernumeraria, triquinosis, síndrome del escaleno.
También se observan tumefacciones localizadas en dedos y palmas en los procesos infecciosos agudos. La infección de la vaina del tendón flexor puede seguir a una injuria local mínima o trivial. El dolor y el edema se localizan a lo largo del tendón -y no en las articulaciones- desde la falange distal hasta las articulaciones metacarpofalángicas. El dedo es mantenido en ligera flexión como posición antiálgica. Si la infección progresa, puede llegar a las fascias palmares y producir tumefacción en las eminencias tenar e hipotenar o en el espacio palmar medio. Estos cuadros pueden iniciarse por manipulaciones de una manicura en las uñas y por procesos periungueales.
El panadizo es la infección piógena de los dedos a nivel de los espacios celulares, la vaina tendinosa, la cavidad articular y la celdilla ósea, y es más frecuente en el pulgar y el índice. En ocasiones se observan lesiones con aspecto de chancro en la actinomicosis, la tuberculosis, el ántrax, la sífilis, la leishmaniasis, la esporotricosis y la tularemia.
Los flemones tienen distintas localizaciones de acuerdo con la distribución tendinosa de la mano, y pueden ser comisurales, palmar medio o de los espacios tenar e hipotenar (figura 31-15).
Lesiones en las palmas. En ocasiones se observa hipertrofia progresiva de la aponeurosis palmar con retracción de los tendones flexores de los dedos de la mano. En un principio aparecen nódulos cutáneos indurados en la raíz del dedo anular, con retracción en flexión del dedo anular sobre la palma e imposibilidad de realizar la extensión. Habitualmente afecta al dedo anular y siguen en orden de frecuencia, el meñique y el dedo medio. El trastorno se observa en personas normales de edad mediana o en etilistas, diabéticos, pacientes con enfermedad de Raynaud, síndrome del escaleno, siringomielia o después de un infarto de miocardio. Es la llamada contractura de Dupuytren (figura 31-16).
 También es posible hallar xantomas palmares, que se observan como pequeños nódulos de contorno irregular y se localizan sobre los extensores de la mano; se asocian a la hipercolesterolemia familiar, y la diabetes, el síndrome nefrótico, la enfermedad de Gaucher, las enfermedades de Niemann-Pick y de von Kierke, y en el mixedema.
También es posible hallar xantomas palmares, que se observan como pequeños nódulos de contorno irregular y se localizan sobre los extensores de la mano; se asocian a la hipercolesterolemia familiar, y la diabetes, el síndrome nefrótico, la enfermedad de Gaucher, las enfermedades de Niemann-Pick y de von Kierke, y en el mixedema.
En la palma puede observarse el llamado eritema palmar, más visible en la eminencia tenar, que puede aparecer en personas sanas, en pacientes cirróticos, ("palma hepática"), en alcohólicos, policitémicos, en la diabetes, en deficiencias de vitamina B1, en el hiperestrogenismo y en enfermedades del colágeno, y también se lo describe en la insuficiencia mitral.
El síndrome eritematoganglionar mucocutá- neo, o enfermedad de Kawasaki, se caracteriza por una erupción maculoeritenatosa en manos y pies y se acompaña de fiebre, rinitis y gingivitis, y posteriormente de adenopatías cervicales, piuria, proteinuria y diarrea. Se observa en niños y adultos; en ocasiones se asocia con meningitis.
En la cara palmar de los dedos, la palma de las manos y la planta de los pies pueden aparecer nódulos dolorosos, eritematosos o purpúricos, que representan probablemente lesiones embólicas de la endocarditis bacteriana y se denominan nódulos de Osler. Otras veces se observan, también asociadas a la endocarditis bacteriana, lesiones subcutáneas maculopapulares eritematosas no dolorosas, denominadas manchas de Janeway.
En el mongolismo se aprecia un pliegue único trasversal en la palma de la mano.
Alteraciones de la mano producidas por enfermedades neuromusculares. Las enfermedades neuromusculares pueden producir algunas manos de características particulares.
- Mano de la parálisis del nervio mediano. Conocida también como mano de mono, presenta atrofia de la eminencia tenar, con predominio del aductor del pulgar.
- Mano de la parálisis radial. Es una mano péndula, por parálisis de los extensores de los dedos. Si además se acompaña de parálisis de los extensores del carpo, la muñeca estará flexionada.
- Mano de la parálisis cubital. Llamada asimismo mano en garra, se caracteriza por la atrofia de los pequeños músculos de la mano y la hiperextensión de los dedos a nivel de las articulaciones metacarpofolángicas, con flexión de las articulaciones interfalángicas. También es conocida como garra cubital.
- Mano de predicador. Es una mano con extensión forzada por atrofia de los flexores del antebrazo y de los pequeños músculos de la mano. Se la observa en la sirignomielia. Cuando la piel está lisa, brillante y fría, de coloración cianótica y de aspecto edematoso por hipertrofia del tejido celular subcutáneo y óseo inducidos por la sirignomielia, toma el nombre de mano suculenta.
- Mano de la enfermedad de Wilson (o degeneración hepatolecticular). En esta mano los tres últimos dedos están flexionados, con el pulgar y el índice en actitud parkinsoniana (flexionados y unidos).
- Mano talámica. En este caso los dedos están hiperextendidos en una actitud distónica, con temblor.
- Mano parkinsoniana. La mano se halla en pronación, flexionada, sobre la región toracoabdominal, con un temblor estático especialmente del pulgar y el índice, y en una actitud de contar monedas.
- Mano zamba. De carácter congénito o adquirido, la mano se repliega sobre el antebrazo, terminando en una extremidad redondeada.
- Mano esquelética o de la esclerodermia. Ya ha sido descrita aparte.
- Mano del síndrome de Aran-Duchenne. Se caracteriza por ser de evolución progresiva y comienza con la atrofia de los músculos de las eminencias tenar e hipotenar, lo cual le da el aspecto de una mano de mono o de simio (figura 31-17). Posteriormente aparece la atrofia de los músculos extensores de la primera falange y de los flexores de la segunda y tercera falange. La atrofia generalizada de la mano da lugar a una mano esquelética. Esta atrofia puede ser uni o bilateral. Cuando es bilateral generalmente obedece a procesos degenerativos de motoneuronas periféricas, siendo el ejemplo clásico la esclerosis lateral amiotrófica; también puede ser ocasionada por cualquier proceso, intra o extramedular, que lesione el engrasamiento cervical. Cuando se presenta en forma unilateral puede ser producida por lesiones traumáticas de la palma de la m ano, o lesiones del nervio mediano y cubital, o lesiones radiculares a nivel del cuello.
- Mano en cuerno. Se debe a la atrofia del músculo ex tensor común de los dedos, sin compromiso del extensor del índice y meñique, y puede observarse en el saturnismo.
- Mano de partero. Los dedos se hallan apretados en forma de cono, como en la posición de la mano del partero cuando entra en el útero. Es característica de las hipocalcemias, cualquiera que sea su etiología, y constituye el llamado signo de Trousseau.
- Mano contracturada en flexión. En este caso las uñas pueden penetrar en la palma, y se la conoce también como mano de faquir; puede ser observada en la siringomielia, la lepra y las hemiplejías.
En pacientes con alteraciones de la sensibilidad y manchas dérmicas se deberá palpar la zona epitrocear en busca de adenopatías y/o engrasamiento del nervio cubital, trastornos característicos de la lepra.
Temblores. Pueden ser finos o gruesos y persistir o no durante el reposo. Se observan en la enfermedad de Parkinson, en el llamado temblor familiar esencial o senil, la hipoglucemia, el hipertiroidismo, la enfermedad de Wilson o degeneración hepatolenticular, la ansiedad, la ataxia, la atetosis, el alcoholismo, la drogadicción, la esclerosis lateral amiotrófica, la corea, ciertas lesiones cerebelosas, el coma hepático, las paresias, el frío, la fatiga, lesiones del núcleo rojo, y toxicidad por barbitúricos y metales pesados.
 Dolor en el miembro superior. La presencia de dolor a nivel del miembro superior debe hacer pensar en numerosas causas. Es por ello que serán de suma utilidad el interrogatorio y la presencia de signos y síntomas asociados.
Dolor en el miembro superior. La presencia de dolor a nivel del miembro superior debe hacer pensar en numerosas causas. Es por ello que serán de suma utilidad el interrogatorio y la presencia de signos y síntomas asociados.
El dolor puede ser de tipo quemante o urente en zonas distales, como en la causalgia (donde se acompaña de cianosis y tumefacción con frialdad y humedad) o como en las neuritis que acompañan a la diabetes, el alcoholismo, las deficiencias vitamínicas, las porfirias, la intoxicación por plomo, las enfermedades del colágeno, etc.
En otras ocasiones el dolor de la muñeca y de la mano, con parestesias que se acentúan al percutir la muñeca y comprimir el carpo, es propio del síndrome del túnel carpiano. El dolor es más intenso de noche y a veces el paciente lo refiere al brazo. Evolutivamente puede llevar a una atrofia de la eminencia tenar, con sequedad de la piel en los dedos pulgar, índice y mayor y disminución de la conducción nerviosa. Puede ser idiopático por tenosinovitis de causa desconocida que comprime el nervio mediano entre los huesos del carpo y el ligamento anular anterior del carpo, o causado por fibrosis, edema, traumatismos, tuberculosis y otras enfermedades granulomatosas, depósito de amiloide, acromegalia, mixedema, embarazo y enfermedades por depósitos (Hand-Schüller-Christian, Gaucher, Niemann-Pick).
En la radiculitis y osteoartritis cervicales pueden aparecer dolores y hormigueos en los miembros superiores, que aumentan con la movilización del cuello. También el dolor en los miembros superiores que aumenta con la movilización de los hombros puede deberse a la compresión de los trayectos nerviosos por una costilla torácica, constituyendo los síndromes de la salida torácica.
En oportunidades puede aparecer un cuadro doloroso a nivel de la muñeca, provocado por la necrosis aséptica del semilunar y conocido con el nombre de enfermedad de Kienboeck.
Edema y dolor en el codo. A nivel del codo se puede observar tumefacción y dolor en forma espontánea o luego de un traumatismo o al palpar el olécranon. Es la llamada bursitis olecraniana.
La inflamación sinovial y la acumulación de líquido se perciben mejor entre el olécranon y los epicóndilos. La artritis del codo se acompaña de una tumefacción dolorosa y blanda.
Otra posibilidad es encontrar nódulos subcutáneos, indoloros, fácilmente separables de la piel, firmes, que pueden o no estar fijos al periostio: son los nódulos reumáticos. También pueden aparecer nódulos indoloros a nivel de la cara de extensión del antebrazo, que en ocasiones se ulceran y segregan un material con aspecto de tiza. Son los tofos gotosos producidos por acúmulo de ácido úrico.
El dolor en el epicóndilo, donde se originan los músculos extensores del antebrazo, es frecuente en los tenistas, debido a la pronación-supinación forzada y repetida del antebrazo; en estos casos, la dorsiflexión de la muñeca contra una resistencia causa un dolor característico en el epicóndilo (test de Cozen). En los drogadictos es posible observar zonas de multipuntura, junto con la existencia de cordones venosos esclerosados e hiperpigmentados con áreas de sufusión hemorrágica en distintos estadios evolutivos. Es habitual palpar adenopatías o granulomas por cuerpo extraño.
Dolor en el hombro. El dolor agudo en el hombro, que se incrementa durante el movimiento, sobre todo en la abducción y rotación externa, se produce en la inflamación con depósitos cálcicos del tendón del supraespinoso. En forma progresiva la inflamación penetra dentro de la bolsa subacromial, dando origen al cuadro de bursitis. Cuando los depósitos de calcio se encuentran en los tendones de los músculos rotadores del hombro, el dolor es crónico, y comienza con la abducción del brazo hasta liberarse alrededor de los 120°. Si el dolor es máximo sobre la cabeza del húmero, a nivel del tendón del bíceps, cualquier maniobra de contracción de este músculo producirá dolor en esta área. Se debe a una tenosinovitis del bíceps. La maniobra para inducir el dolor consiste en flexionar el hombro a 90° y solicitar al paciente que intente supinar su brazo contra la resistencia del médico. Un dolor ubicado justo por debajo del acrómion a lo largo del troquíter humeral, con imposibilidad de abducir el brazo luego de un traumatismo, se debe a la ruptura del tendón del supraespinoso.
Fracturas y otras lesiones de la mano. Las fracturas de la mano se presentan con dolor, después de un traumatismo. Habitualmente son cerradas y pueden ser espirales o trasversales.
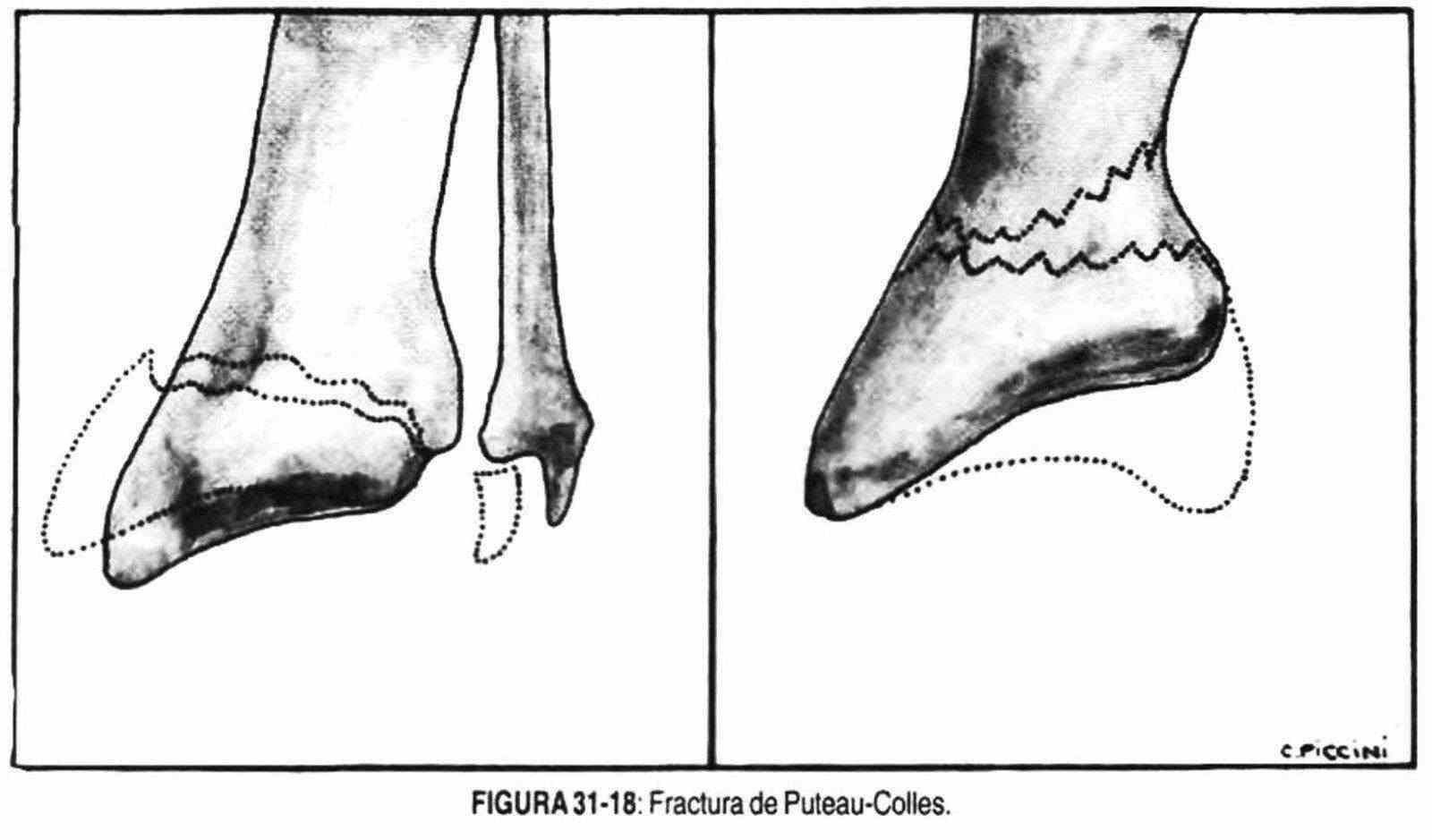
El traumatismo por caída con apoyo de la palma de la mano puede originar edema y una deformidad en dorso de tenedor por fractura extraarticular, conocida con el nombre de fractura de Puteau-Colles (figura 31-18). Es una fractura de la extremidad inferior del antebrazo, a 15 mm de la muñeca sin alcanzarla, donde la estiloides radial queda a la misma altura que la estiloides cubital. La luxación de dedos más frecuentes es la de las articulaciones interfalángicas con desplazamiento dorsal.
 Miembros inferiores
Miembros inferiores
 Alteraciones de la forma del pie. El pie zambo no reposa sobre los puntos de apoyo normales, y puede ser de origen congénito o adquirido (poliomielitis). Existen diversas formas de pies zambo. En el pie equino la marcha se efectúa sobre la extremidad anterior, con el talón alejado del suelo, mientras que en el pie talo el pie reposa exclusivamente sobre el talón. Cuando se apoya sobre el borde externo se denomina pie varo y cuando lo hace sobre el borde interno constituye el pie valgo, con la planta dirigida hacia afuera. El pie zambo frecuentemente presenta dos de estas deformaciones.
Alteraciones de la forma del pie. El pie zambo no reposa sobre los puntos de apoyo normales, y puede ser de origen congénito o adquirido (poliomielitis). Existen diversas formas de pies zambo. En el pie equino la marcha se efectúa sobre la extremidad anterior, con el talón alejado del suelo, mientras que en el pie talo el pie reposa exclusivamente sobre el talón. Cuando se apoya sobre el borde externo se denomina pie varo y cuando lo hace sobre el borde interno constituye el pie valgo, con la planta dirigida hacia afuera. El pie zambo frecuentemente presenta dos de estas deformaciones.
El pie plano se debe al relajamiento de la bóveda plantar por alargamiento anormal de los ligamentos articulares; el arco plantar normal se ha perdido.
En el pie cavo existe un desequilibrio de los músculos plantares largos y de la aponeurosis plantar, por lo cual el pie se ahueca y toma el aspecto de pata de cigüeña.
En la enfermedad de Friedrich (ataxia familiar) el pie está en posición varoequina, con la planta bien excavada, mientras que el dedo pulgar se halla con la primera falange en flexión dorsal y la segunda en flexión ventral, en la distrofia de Charcot-Marie-Tooth la atrofia muscular afecta a los músculos peroneos, y también pueden estar atrofiados los interóseos y el extensor del pulgar.
El pie tiene la forma de varoequino o de pie cavo.
Si la flexión dorsal voluntaria del pie no se puede efectuar y el paciente se encuentra imposibilitado de caminar con el talón se está en presencia de una parálisis del ciático-poplíteo externo, hallazgo frecuente en mujeres que usan botas de caña alta.
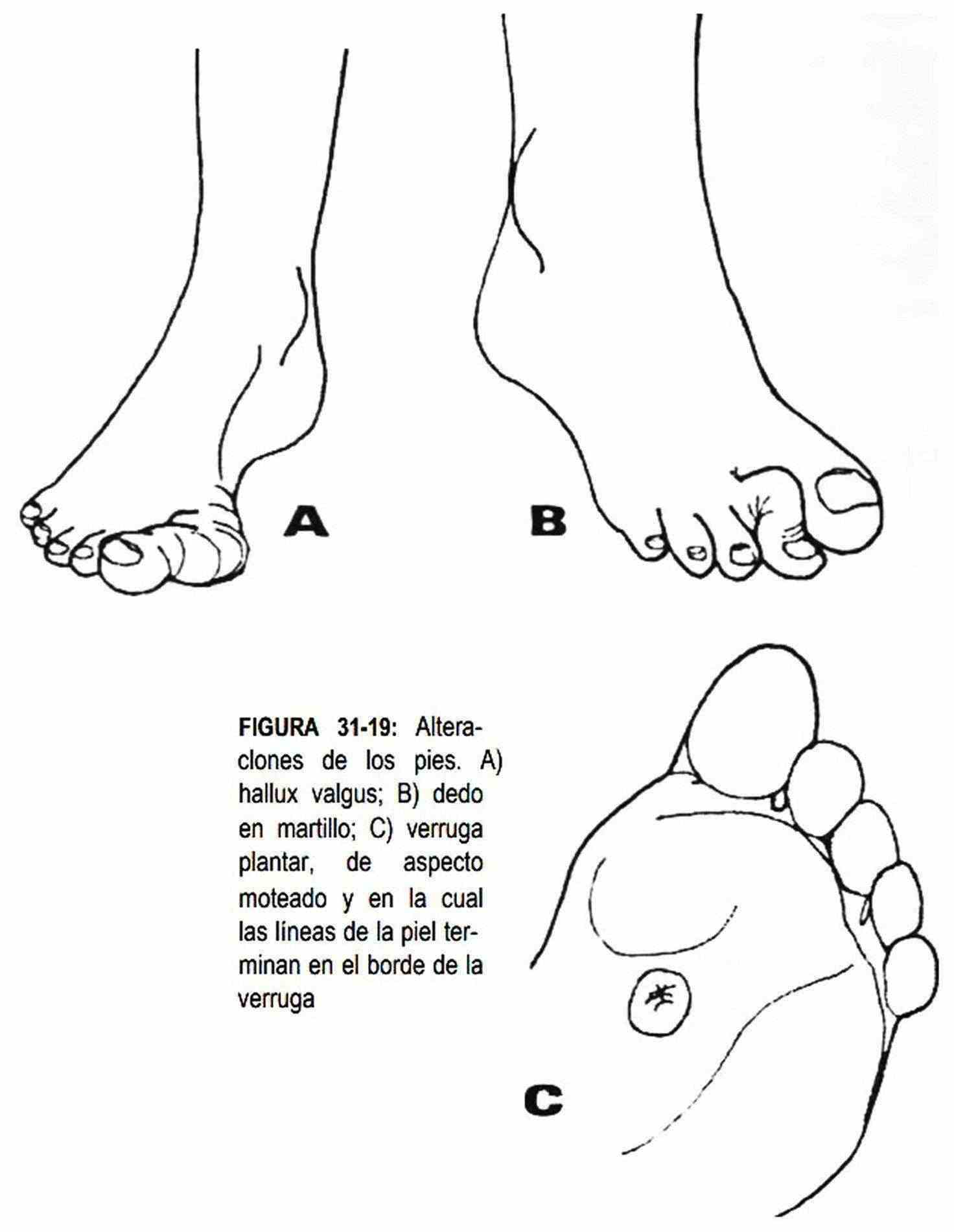
El pie también puede hallarse deformado por la presencia de procesos inflamatorios osteoarticulares agudos y crónicos, como artritis reumatoide, osteoartritis, gota, que ya han sido descritos. La articulación metatarsofalángica del dedo pulgar se ve afectada frecuentemente en el ataque de gota aguda (podagra). El dolor es intenso, el roce con la sábana lo hace intolerable y la articulación se presenta roja, caliente y tumefacta. En la enfermedad conocida como hallux valgus (juanete), esta misma articulación se encuentra deformada, con el primer dedo desviado hacia fuera y el primer metatarsiano desviado hacia adentro (figura 31-19, A). Puede desarrollarse una bursitis dolorosa a nivel de la cabeza del primer metatarsiano debido a la presión repetida.
El borde de la uña del primer dedo puede penetrar y lastimar el pliegue cutáneo, produciendo dolor e infección. En este caso el pliegue se observa enrojecido y en ocasiones con secreciones purulentas. Es la llamada uña encarnada.
Cuando la articulación metatarsofalángica de un dedo, habitualmente el segundo presenta hiperextensión con flexión de la interfalángica proximal, se habla de dedo en martillo (figura 31-19, B).
El quinto dedo puede hallarse por encima o por debajo del cuarto dedo, denominándose a esta malformación quinto dedo supraducto o infraducto, respectivamente.
Alteraciones osteoarticulares en los miembros inferiores. El pie y la pierna, debido a su localización, frecuentemente se ven afectados por traumatismos. Ante una flexión forzada y brusca del pie se puede producir la ruptura del tendón del plantar delgado, con dolor intenso a nivel de la pantorrilla. Otras veces se rompe el tendón de Aquiles, provocando dolor e imposibilidad para caminar con la punta del pie, junto con la presencia de una tumefacción a nivel de la pantorrilla por retracción del músculo.
La bolsa serosa que separa el tendón de Aquiles de la cara posterior del tobillo puede inflamarse y ocasionar dolor, tumefacción, limitación del movimiento y crepitación a ese nivel, característicos de la bursitis o tenosinovitis.
 La pérdida de sensibilidad en las distintas neuropatías (sífilis, diabetes, siringomielia, meningocele) expone a las articulaciones a traumas repetidos y puede transformarlas en las llamadas articulaciones de Charcot, que se observan deformadas y destruidas, aumentadas de tamaño, con impotencia funcional y dolor.
La pérdida de sensibilidad en las distintas neuropatías (sífilis, diabetes, siringomielia, meningocele) expone a las articulaciones a traumas repetidos y puede transformarlas en las llamadas articulaciones de Charcot, que se observan deformadas y destruidas, aumentadas de tamaño, con impotencia funcional y dolor.
Al igual que en los miembros superiores, las articulaciones pueden verse afectadas por procesos monoarticulares o poliarticulares.
Estos cuadros se caracterizan por la presencia de dolor, rubor, calor y tumefacción articular, así como dificultad a la movilización activa y/o pasiva. Pueden ser de evolución aguda, subaguda o crónica, producir deformidades y acompañarse de otras alteraciones a nivel sistémico. Es así como es posible encontrar, al palpar la interlínea articular, engrosamiento o signos de inflamación de la membrana sinovial que ordena a las vainas tendinosas. El diagnóstico será efectuado a partir de la evaluación de cada una de estas variables.
Ciertos traumatismos a nivel de la cadera producen impotencia funcional junto con acortamiento del miembro afectado y rotación externa de éste. Puede agregarse dolor a la palpación de la región inguinal. Estos hallazgos son característicos de la fractura del cuello del fémur.
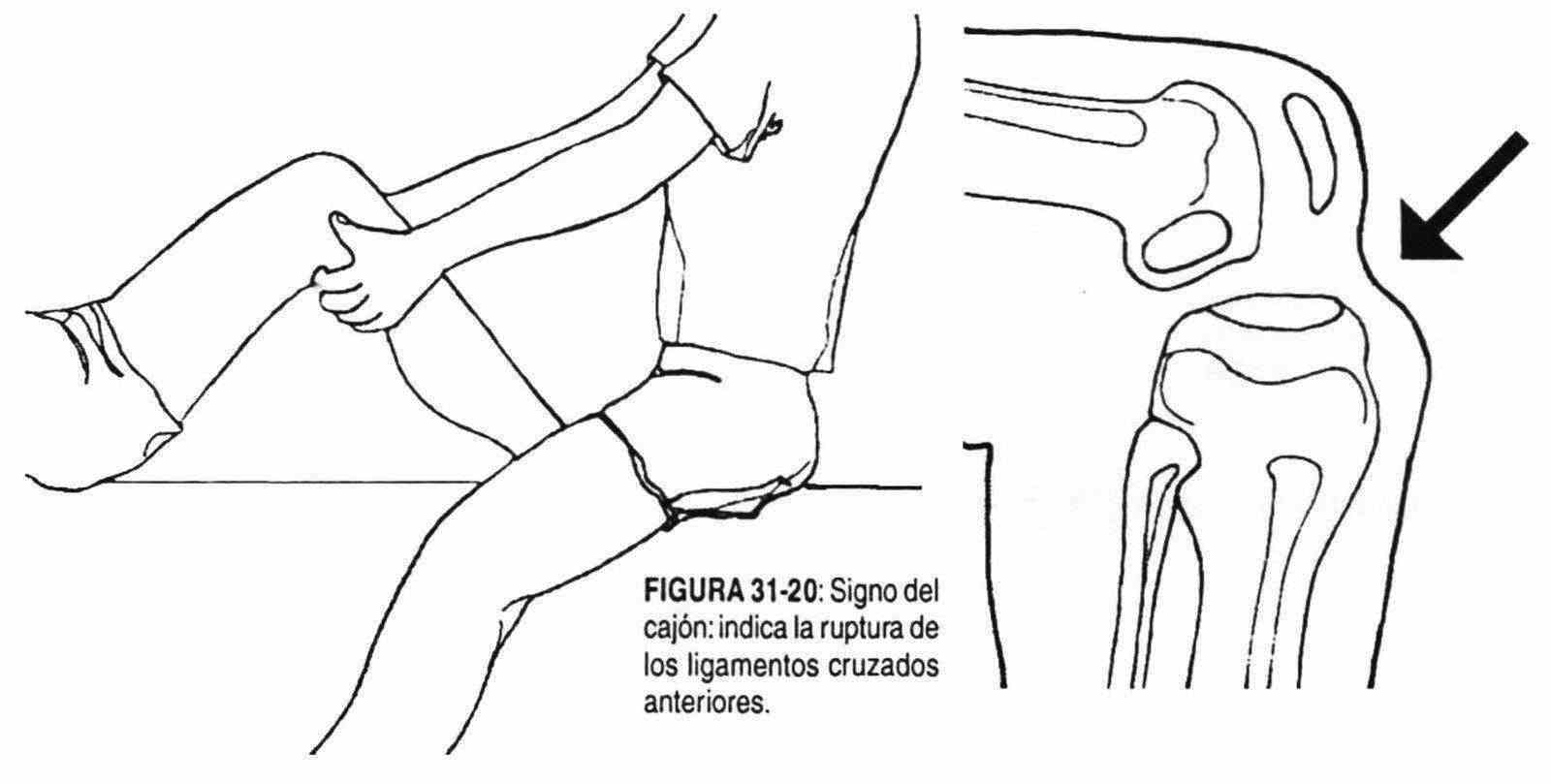
 Los traumatismos en la rodilla también son frecuentes. Una exploración cuidadosa puede revelar signos importantes de lesión articular. Con la rodilla en flexión a 80° y el pie fijo en la camilla, se intenta llevar la pierna hacia adelante buscando un desnivel con resalto a nivel de la rodilla, que indique lesión de los ligamentos cruzados anteriores (signo del cajón) (figura 31-20).
Los traumatismos en la rodilla también son frecuentes. Una exploración cuidadosa puede revelar signos importantes de lesión articular. Con la rodilla en flexión a 80° y el pie fijo en la camilla, se intenta llevar la pierna hacia adelante buscando un desnivel con resalto a nivel de la rodilla, que indique lesión de los ligamentos cruzados anteriores (signo del cajón) (figura 31-20).
Otras veces, con la pierna fija en extensión, el examinador intentará realizar movimientos laterales internos y externos a nivel de la rodilla, para descartar o comprobar la existencia de lesión de los ligamentos laterales internos y externo de la articulación que permitan esos movimientos anormales (signo del bostezo interno y externo).
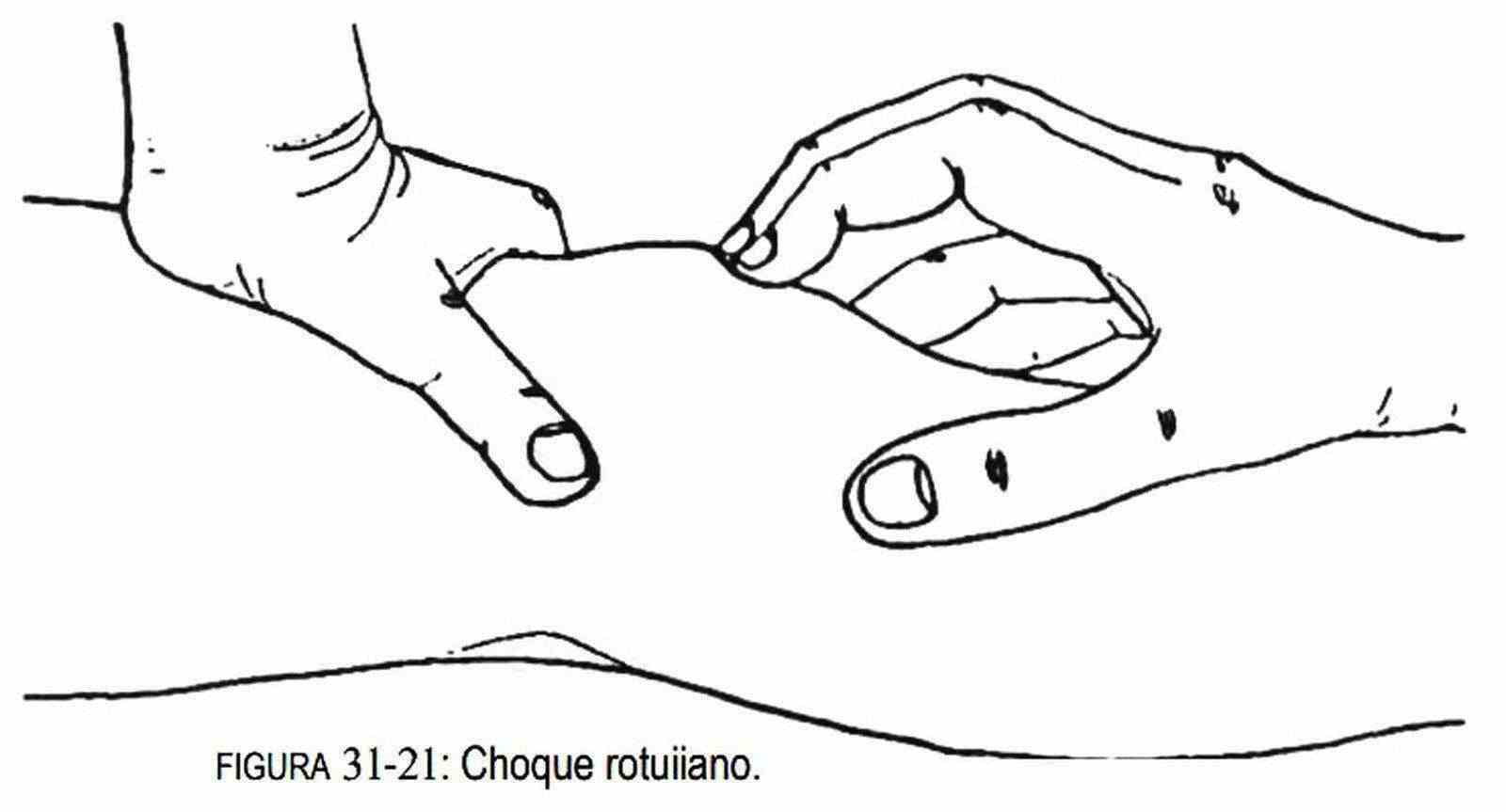
Además, con la pierna extendida, y comprimiendo con ambas manos las bolsas serosas periarticulares, intentará -con el índice de la mano que comprime las bolsas inferiores y presionando sobre la rótula- investigar si se produce o no un choque de ésta contra los cóndilos femorales (figura 31-21). En caso positivo, es un signo que demuestra la presencia de líquido en la cavidad articular.
En algunas ocasiones se encuentra una tumefacción superficial claramente delimitada al área prerrotuliana, lo cual indica la presencia de líquido en la bolsa prerrotuliana; esta afección es frecuente en el ama de casa.
La atrofia del cuadríceps, observada como una depresión suprarrotuliana, es signo de enfermedad de la rótula. Por debajo de la rodilla se encuentra la tuberosidad anterior de la tibia, que puede encontrarse en jóvenes y personas que permanecen largo tiempo de rodillas, dolorosa y aumentada de tamaño. Es la necrosis aséptica de la tuberosidad anterior o enfermedad de Osgood-Schlatte.
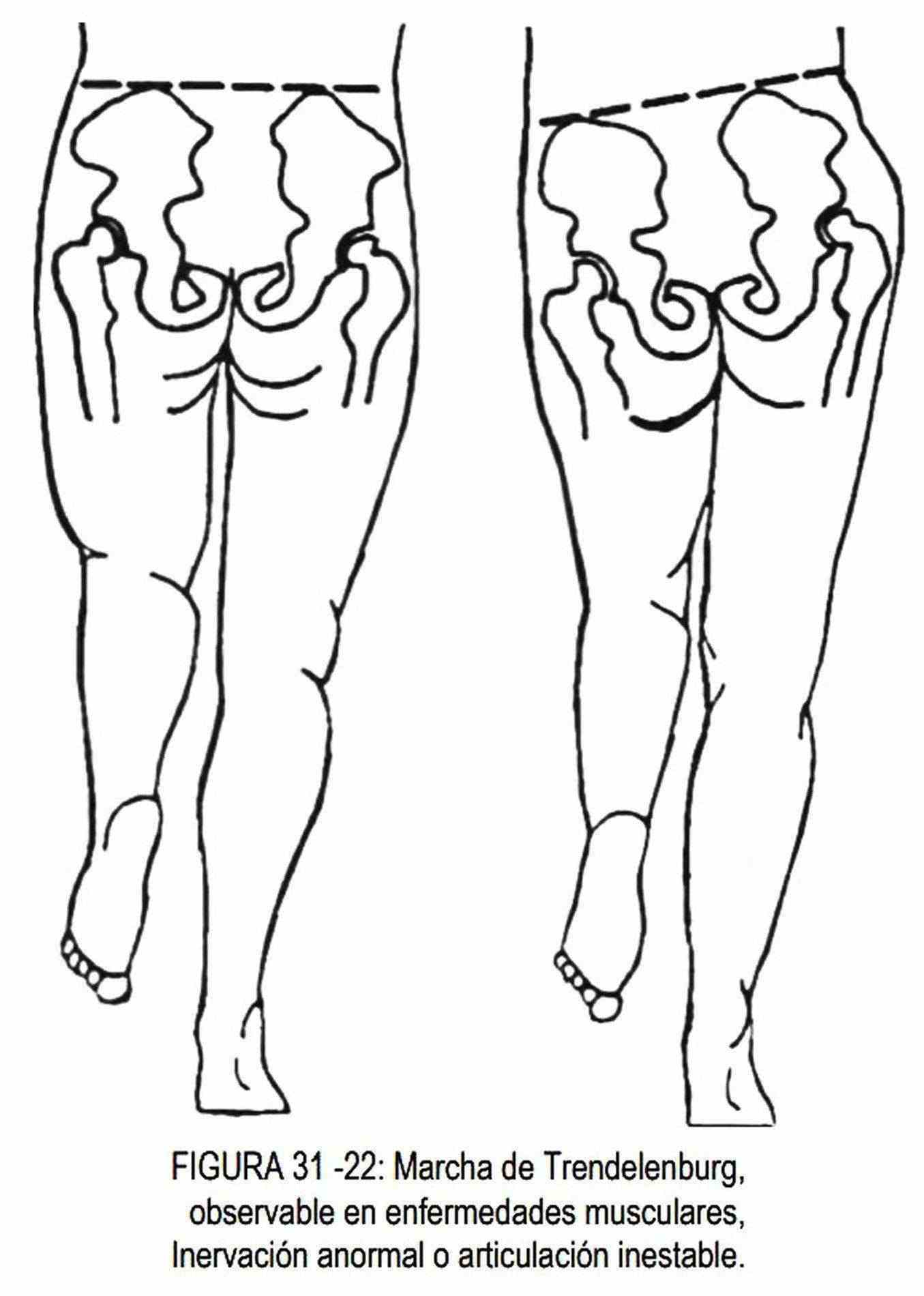
En la cadera, la caída de la pelvis con la marcha hacia el lado del miembro flexionado, se denomina marcha de Trendelenburg (figura 31-22), que significa debilidad e los músculos abductores debido a enfermedad muscular, ausencia de la inervación normal o a una articulación inestable.
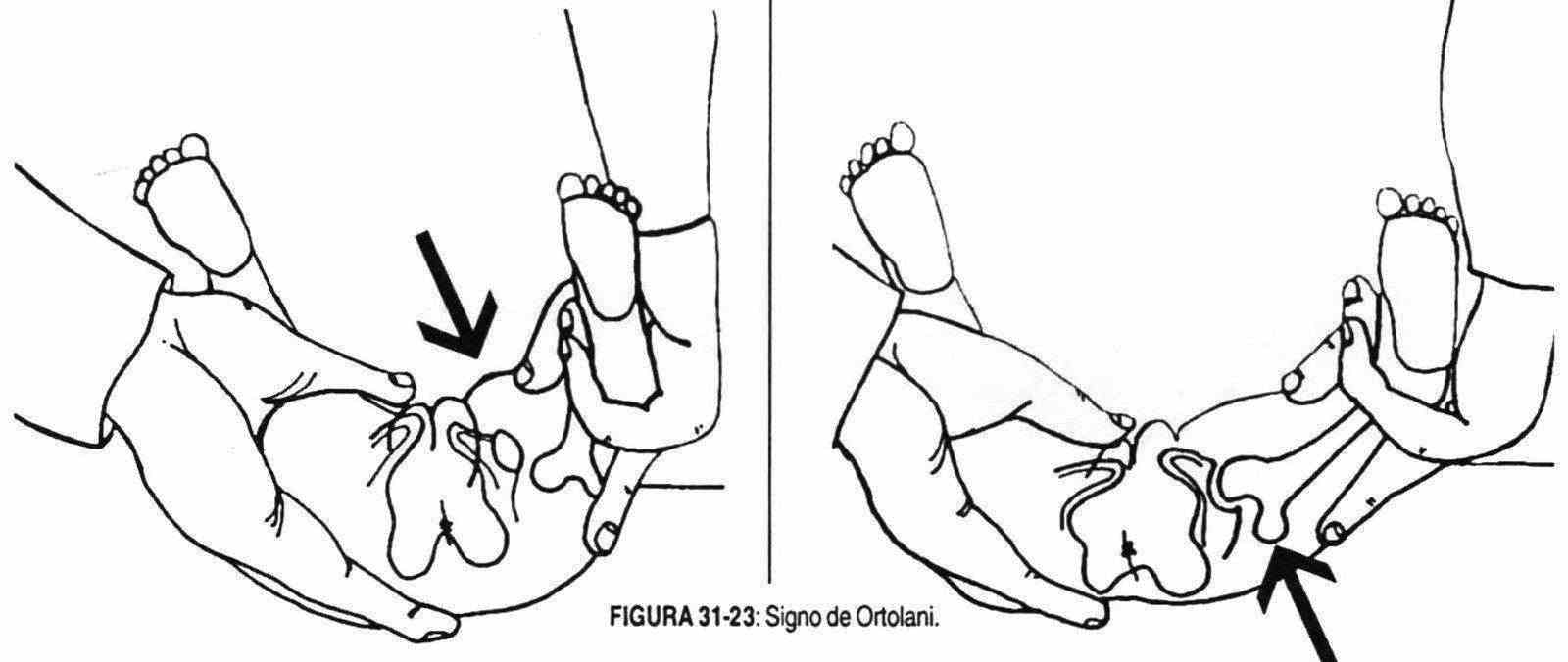
En los primeros años de la vida, con más frecuencia en la niña que en el niño, puede observarse que un miembro tiene menos movimiento que el otro, o que se presenta acortado, y que la cadera es más ancha y los pliegues de la piel del muslo son asimétricos. En estos casos se debe buscar una limitación de la abducción, que se investiga con el niño acostado y con las rodillas y las caderas a 90°; al abducirle los miembros, la separación que se obtiene es menor del lado afectado. El signo de Ortolani, audible, palpable y visible, se obtiene con la misma maniobra de separación de los miembros, en momentos en que la cabeza femoral pasa sobre el borde posterior del cotilo al intentar la separación. Estos signos se observan en la luxación congénita de cadera, mejor llamada displasia congénita de cadera (figura 31-23).
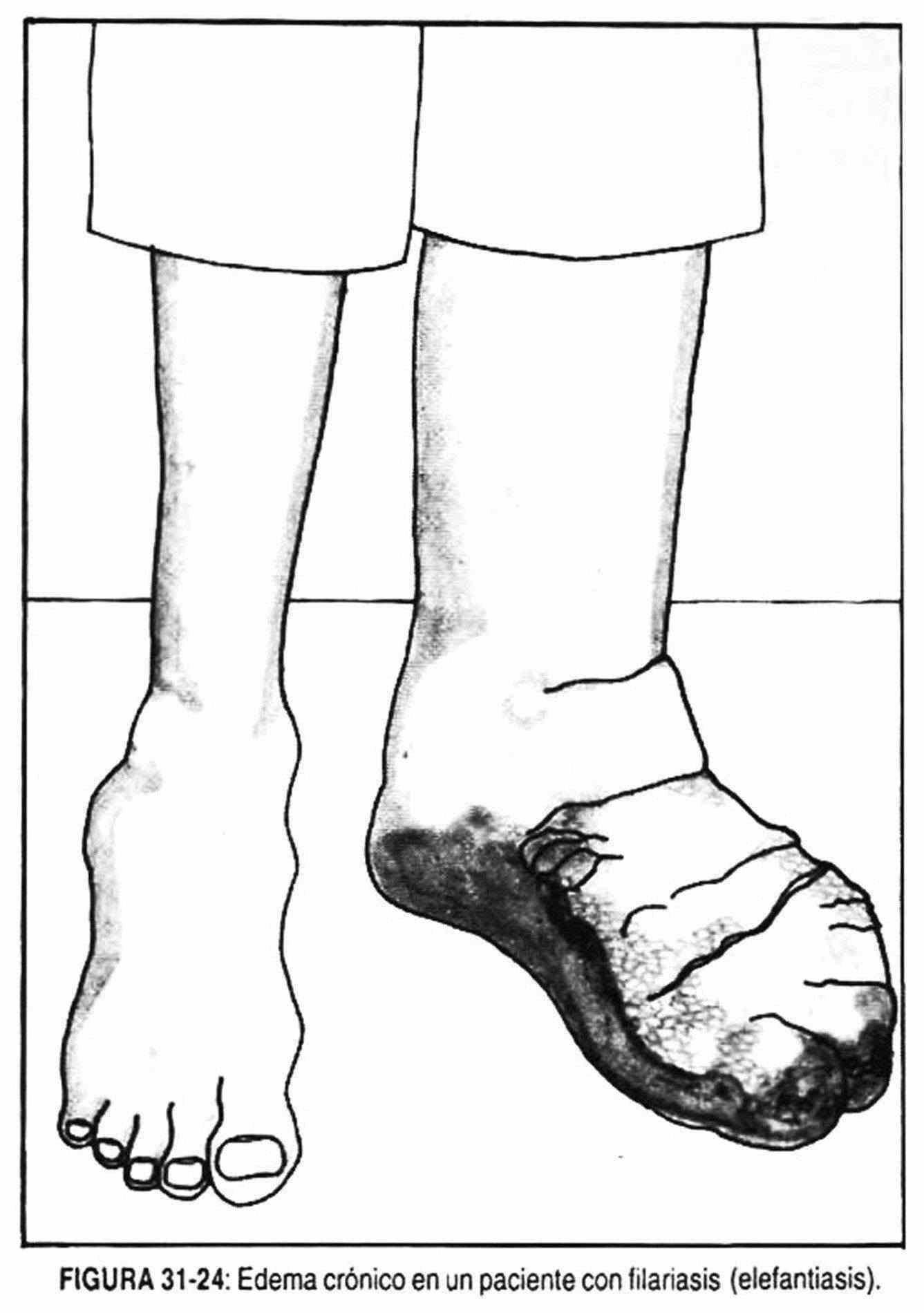
 Edema en los miembros inferiores. La tumefacción de los miembros inferiores o la presencia del signo del Godet (impresión que deja el dedo explorador al presionar sobre la región pretibial del paciente) uni o bilateral, indican la existencia de edema. El edema puede ser de causa local o deberse a enfermedades sistémicas. Entre las primeras se deben mencionar los procesos inflamatorios y las dificultades en el drenaje venosos y/o linfático. En raras ocasiones, el edema se observa en pacientes con malformaciones congénitas en el árbol linfático (edema bilateral), como sucede en la enfermedad de Milroy, u obedece a la presencia de filarías en los vasos linfáticos (figura 31-24).
Edema en los miembros inferiores. La tumefacción de los miembros inferiores o la presencia del signo del Godet (impresión que deja el dedo explorador al presionar sobre la región pretibial del paciente) uni o bilateral, indican la existencia de edema. El edema puede ser de causa local o deberse a enfermedades sistémicas. Entre las primeras se deben mencionar los procesos inflamatorios y las dificultades en el drenaje venosos y/o linfático. En raras ocasiones, el edema se observa en pacientes con malformaciones congénitas en el árbol linfático (edema bilateral), como sucede en la enfermedad de Milroy, u obedece a la presencia de filarías en los vasos linfáticos (figura 31-24).
La tromboflebitis y las várices pueden producir edemas en el miembro inferior afectado. El edema linfático no da el signo del Godet (fóvea). Cuando el edema es bilateral, las causas más frecuentes son las de origen cardíaco, renal o hepático. En oportunidades se observa edema pedio en pacientes con dermatitis subaguda o crónica de los miembros inferiores. Este edema puede estar asociado a dermatitis crónica eccematosa y a psoriasis y no tiene relación con una insuficiencia cardíaca o una obstrucción linfática. Otras veces es posible observar un edema bilateral, duro, que no deja fóvea y con disminución de la temperatura, y que corresponde al edema del hipotiroidismo. En el hipertiroidismo, a su vez pueden existir placas duras de edema pretibial.
Alteraciones en la temperatura de los miembros inferiores. Ya fueron descritas en la sección correspondiente a miembros superiores.
Dolor en los miembros inferiores. En algunas circunstancias, a nivel del muslo y en la zona inervada por el nervio cutáneo lateral del muslo, el paciente refiere un dolor quemante, con parestesias. Se presenta en individuos que usan corséts o cinturones con armas o que tienen abdómenes péndulos, y se cree que se produce por compresión de este nervio cuando pasa por debajo del ligamento inguinal.
Las fracturas del tobillo pueden comprimir el nervio tibial posterior, produciendo hormigueos y dolor en la planta del pie, lo cual constituye el síndrome del túnel del tarso.
Trastornos arteriales de los miembros inferiores. Una historia clínica cuidadosa es importante, no sólo porque dirige la atención hacia el miembro afectado, sino porque ayuda a evaluar, por ejemplo, el grado de evolución de un proceso arterial oclusivo, y el desarrollo o no de una circulación arterial compensatoria.
El aumento, la disminución o la variación de los síntomas y signos es el resultado de la evolución de estos procesos. El sistema arterial debe ser examinado en su totalidad conociendo previamente cuáles son los lugares que se afectan con más frecuencia; de acuerdo con la historia clínica, se comenzará por el área supuestamente normal para terminar con el área presuntamente patológica.
 La ausencia o disminución de uno o varios de los pulsos normales de los miembros inferiores puede ocurrir en forma aguda o crónica, o constituir un hallazgo del examen físico. Asimismo, es posible auscultar soplos a este nivel, como también observar signos cutáneos que son el resultado de la falta de oxigenación de la dermis.
La ausencia o disminución de uno o varios de los pulsos normales de los miembros inferiores puede ocurrir en forma aguda o crónica, o constituir un hallazgo del examen físico. Asimismo, es posible auscultar soplos a este nivel, como también observar signos cutáneos que son el resultado de la falta de oxigenación de la dermis.
En una habitación fría el flujo capilar se reduce y la sangre es derivada y se aleja de la piel; por lo tanto, es normal que ésta, en tales condiciones, aparezca pálida y fría. La vasoconstricción es más activa en los miembros inferiores, y por este motivo los pies pueden encontrarse más fríos que las manos.
En el examen de un miembro con insuficiencia arterial crónica se pueden observar uno o varios de los siguientes signos: falta de vello en pies y manos, atrofia de músculos y tejidos blandos, piel trasparente, brillante o friable, uñas engrosadas con puentes trasversos e incurvados en forma longitudinal, con acumulación de material cornificado por debajo de las mismas, edema marrón, frialdad a la palpación y venas superficiales colapsadas.
La elevación de los miembros y el conservar esta postura en forma activa o pasiva, produce
|
Tabla 31-1 Diferencias entre insuficiencia arterial crónica e insuficiencia venosa crónica |
|
|
Insuficiencia arterial crónica
|
Insuficiencia venosa crónica
|
disminución de la coloración del miembro afectado. Si la circulación es normal, sólo se reducirá levemente el color rosado de los dedos, mientras que, en la insuficiencia arterial no compensada por colaterales, se desarrollará una palidez significativa luego de treinta segundos de elevación.
Las venas se vacían con la elevación de las extremidades, y en condiciones normales se vuelven a llenar en menos de diez segundos cuando se las desciende. Asimismo, cuando se eleva un miembro con insuficiencia arterial y luego se lo desciende, recupera la coloración normal en un tiempo mayor de diez segundos, siempre que no existan venas varicosas que permitan el llenado retrógrado. Este llenado se verá más retardado cuanto más importante sea la obstrucción.
Si existe anoxia crónica, se desarrollará rubor que puede tardar hasta cuatro minutos en adquirir su máxima intensidad. Cuando se sospecha insuficiencia arterial es importante observar los cambios que suceden al ejercicio, como palidez del miembro, desaparición de los pulsos, auscultación de soplos en los grandes vasos que no estaban presentes en el reposo, y aparición de dolor. La isquemia severa de larga evolución produce dolor de reposo que mejora cuando el miembro inferior se coloca colgando en el borde de la cama. El pie luce rojo y tumefacto y, a diferencia de la tromboflebitis y la celulitis, se halla frío. En la simpaticectomía, ya sea quirúrgica o espontánea, como en el anciano, la piel está fría y seca, al igual que en la insuficiencia arterial. La oclusión completa y aguda de la arteria produce, en los miembros que no tienen circulación colateral, dolor severo, a veces parálisis, anestesia, palidez marmórea o cérea y extrema frialdad.
 Cuando la piel de los miembros presenta áreas de cianosis y toma un color negro púrpura que no se modifica con los cambios de posición o con la presión digital, es posible que el miembro se halle pregrangrena. Esta insuficiencia arterial puede progresar hacia la necrosis de los tejidos del miembro con momificación y desecación, constituyendo la grangrena. Si se agrega infección puede hallarse tumefacción, enrojecimiento de los tejidos vecinos y dolor.
Cuando la piel de los miembros presenta áreas de cianosis y toma un color negro púrpura que no se modifica con los cambios de posición o con la presión digital, es posible que el miembro se halle pregrangrena. Esta insuficiencia arterial puede progresar hacia la necrosis de los tejidos del miembro con momificación y desecación, constituyendo la grangrena. Si se agrega infección puede hallarse tumefacción, enrojecimiento de los tejidos vecinos y dolor.
La ausencia o desigualdad de los pulsos a nivel de la arteria femoral, o la auscultación de soplos, sugiere la presencia de enfermedad oclusiva aortoilíaca. Estos soplos representan turbulencias ocasionadas por obstrucciones que impiden un flujo sanguíneo laminar normal. En la obstrucción completa del vaso no existe soplo. Cuando la obstrucción no es completa, y no hay compensación por circulación colateral, se auscultará un soplo continuo. Por el gradiente de tensión que existe, tanto en sístole como en diástole, la intensidad del soplo no es una guía confiable sobre la severidad de la estenosis, ya que está influida por el gasto cardíaco, el ejercicio, una eventual anemia, etc. La irradiación de estos soplos sigue el trayecto de los vasos sanguíneos; son poco intensos o desaparecen cuando el estetoscopio avanza hacia el corazón, en contraste con lo que ocurre con los soplos de origen cardíaco, que aumentan a medida que nos acercamos hacia el corazón.
En un paciente con várices unilaterales, un soplo continuo con el antecedente de un traumatismo es sugestivo de una comunicación arteriovenosa. Otras veces se observan várices unilaterales con hipertrofia del miembro afectado y angiomas superficiales característicos del síndrome de Klippel-Trenaunay.
Un aumento unilateral de la amplitud del pulso femoral puede representar el incremento de amplitud en una zona de oclusión aguda de dicha arteria. Este aumento de amplitud se debe a que toda la energía de la onda de pulso es trasmitida lateralmente a nivel del punto de oclusión. La zona de oclusión más frecuente en la arteria femoral es el conducto aductor o femoral, en la región inferior del muslo. La palpación de la arteria poplítea requiere experiencia y frecuentemente no es posible palparla. En la enfermedad oclusiva el pulso está ausente. El pulso de la arteria tibial, posterior sólo está ausente en muy pocos individuos normales, por lo que el hecho de no encontrarlo indica, en general, enfermedad vascular oclusiva. El pulso pedio puede faltar en individuos normales.
Trastornos venosos de los miembros inferiores.
El sistema venoso, especialmente el de los miembros inferiores, se afecta con frecuencia dando lugar a las llamadas flebopatías de miembros inferiores, que pueden manifestarse por gran variedad de signos y síntomas, desde una leve sensación de peso hasta la impotencia funcional.
El término flebopatía se refiere exclusivamente a la patología del sistema venoso, sin discriminar si afecta al sistema profundo, al superficial o al comunicante, o si se trata de formas combinadas.
Cuando existen trastornos tróficos, por más pequeños que sean, deben orientar hacia enfermedad del sistema profundo, aun cuando coexistan con várices superficiales visibles.
Las dilataciones de las venas superficiales del miembro inferior se denominan várices. Existen dos tipos de venas varicosas: las primarias, que se deben a lesión de la pared del vaso o alteración de las válvulas venosas, y las secundarias a procesos obstructivos de la vena iliofemoral o de la vena cava.
En los miembros inferiores hay dos sistemas venosos: el safeno interno o mayor, y el safeno externo o menor. Ambos pueden estar lesionados. El sistema safeno interno drena a nivel de la ingle y el safeno externo 1 o hace a nivel del hueco poplíteo, siendo de localización posteroextema.
Ambos sistemas superficiales están conectados con el sistema venoso profundo por múltiples venas comunicantes o perforantes.
El dolor es un síntoma frecuente con características de pesadez y cansancio en los dos miembros inferiores. Se presenta en la posición de pie, aumenta con el trascurrir del día, y calma con la elevación de los miembros o la deambulación. Las molestias se incrementan durante la primavera y verano, y con la menstruación. En oportunidades el dolor puede estar localizado en un trayecto venoso. El edema es vespertino y disminuye o desaparece con el decúbito; es blando (y por lo tanto deja Godet) y puede ser uni o bilateral y no idéntico en ambos miembros. Hay actividades que están vinculadas directamente con la aparición de flebopatías, como aquellas que exigen la posición de pie en forma prolongada (dentistas, dependientes, cocineros, etc.). En el interrogatorio se deben buscar antecedentes de embarazos, partos y obesidad, y de ingesta de anticonceptivos.
El examen de los miembros inferiores en busca de várices debe realizarse con el paciente de pie. Si aparecen dilataciones venosas, el explorador debe tener en cuenta los siguientes datos:
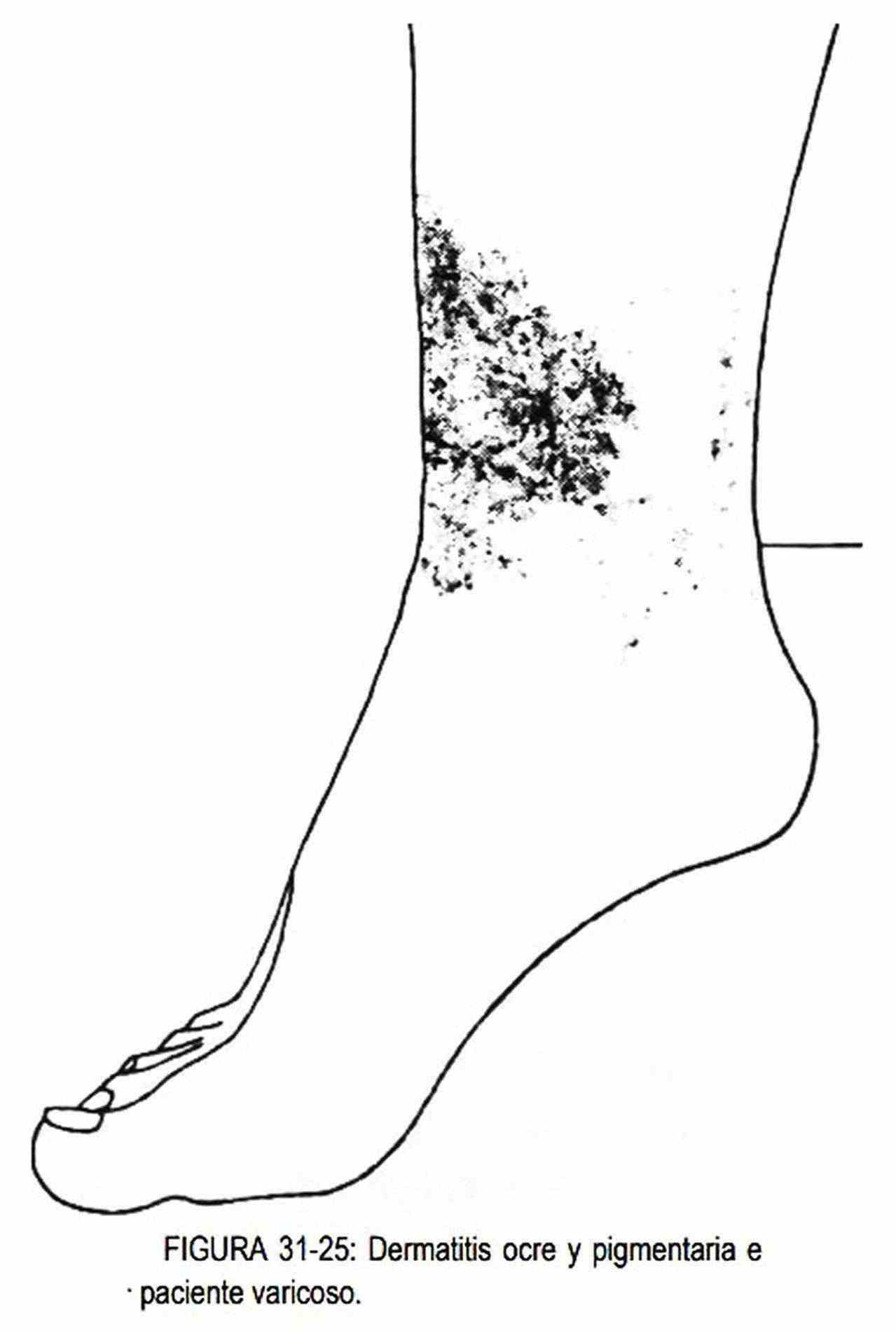
 1. La presencia de edema, de ulceraciones en la parte superior del maléolo interno, de pigmentación ocre y la existencia de dermatitis (figura 31-25).
1. La presencia de edema, de ulceraciones en la parte superior del maléolo interno, de pigmentación ocre y la existencia de dermatitis (figura 31-25).
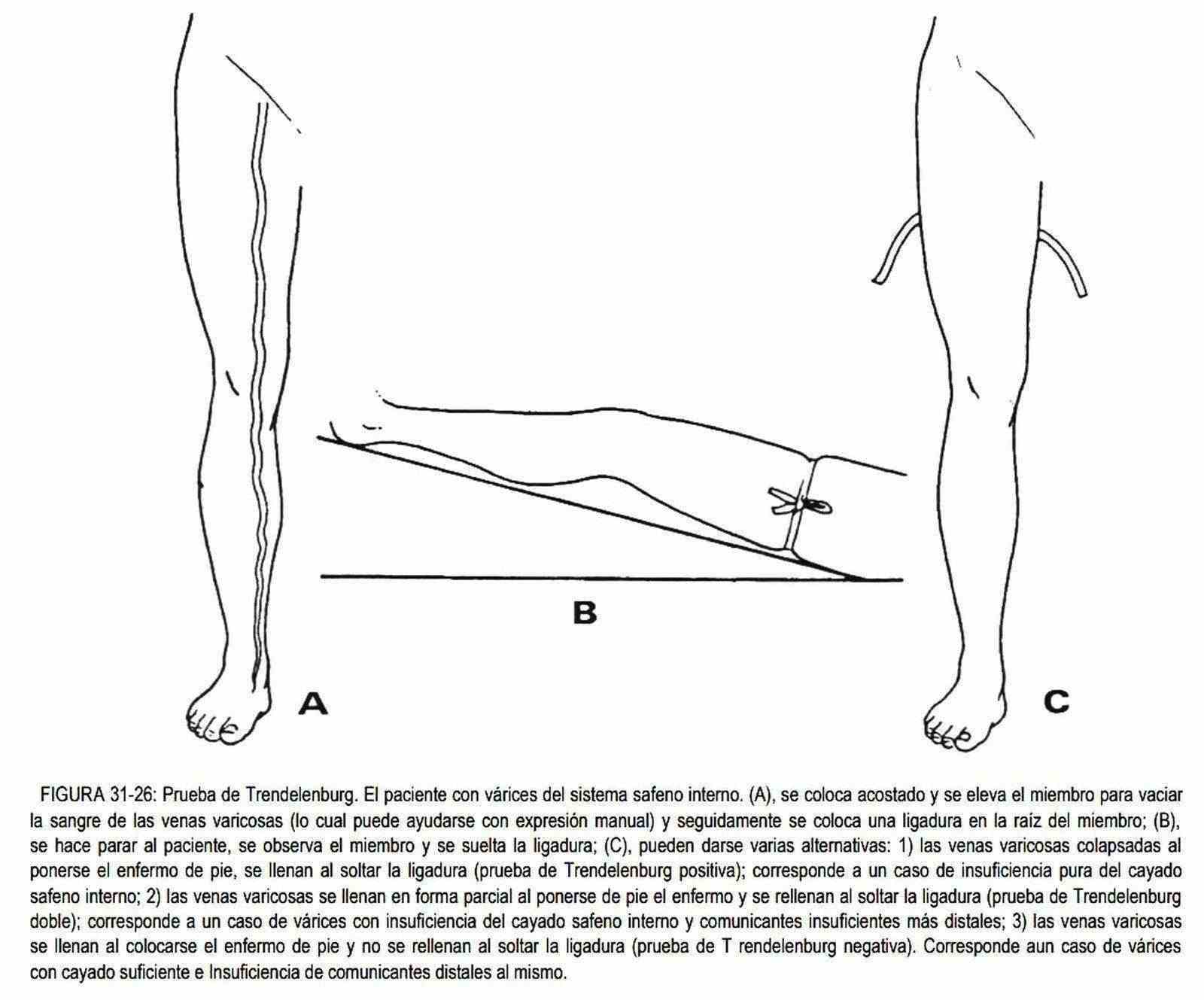
2. La indemnidad o no de las venas comunicantes entre el sistema venoso superficial y el profundo, se investiga en la prueba de Trendelenburg (figura 31-26). Se eleva el miembro inferior a estudiar, con el fin de vaciar las venas, y se coloca un torniquete en el muslo por debajo de la desembocadura de la vena safena interna. Al retomar la posición de pie, si las venas del sistema comunicante son incompetentes, éstas se llenarán y permitirán el llenado de las venas del sistema superficial, y si estas últimas se llenan más al quitar el torniquete, existirá además insuficiencia del cayado de la safena.
Como maniobra adicional, si no se ha llenado el sistema safeno, es posible que se llene en forma brusca al soltar el torniquete, indicando insuficiencia valvular del sistema superficial o safeno, La prueba de Trendelenburg puede ser realizada en forma parcial o fraccionada o con ligaduras múltiples (una por debajo del cayado, la segunda por encima de la articulación femorotibial, y la tercera en el tercio superior de la pierna). Posteriormente se van soltando en forma ascendente, con el enfermo de pie, para intentar ubicar cuáles son las comunicantes insuficientes.
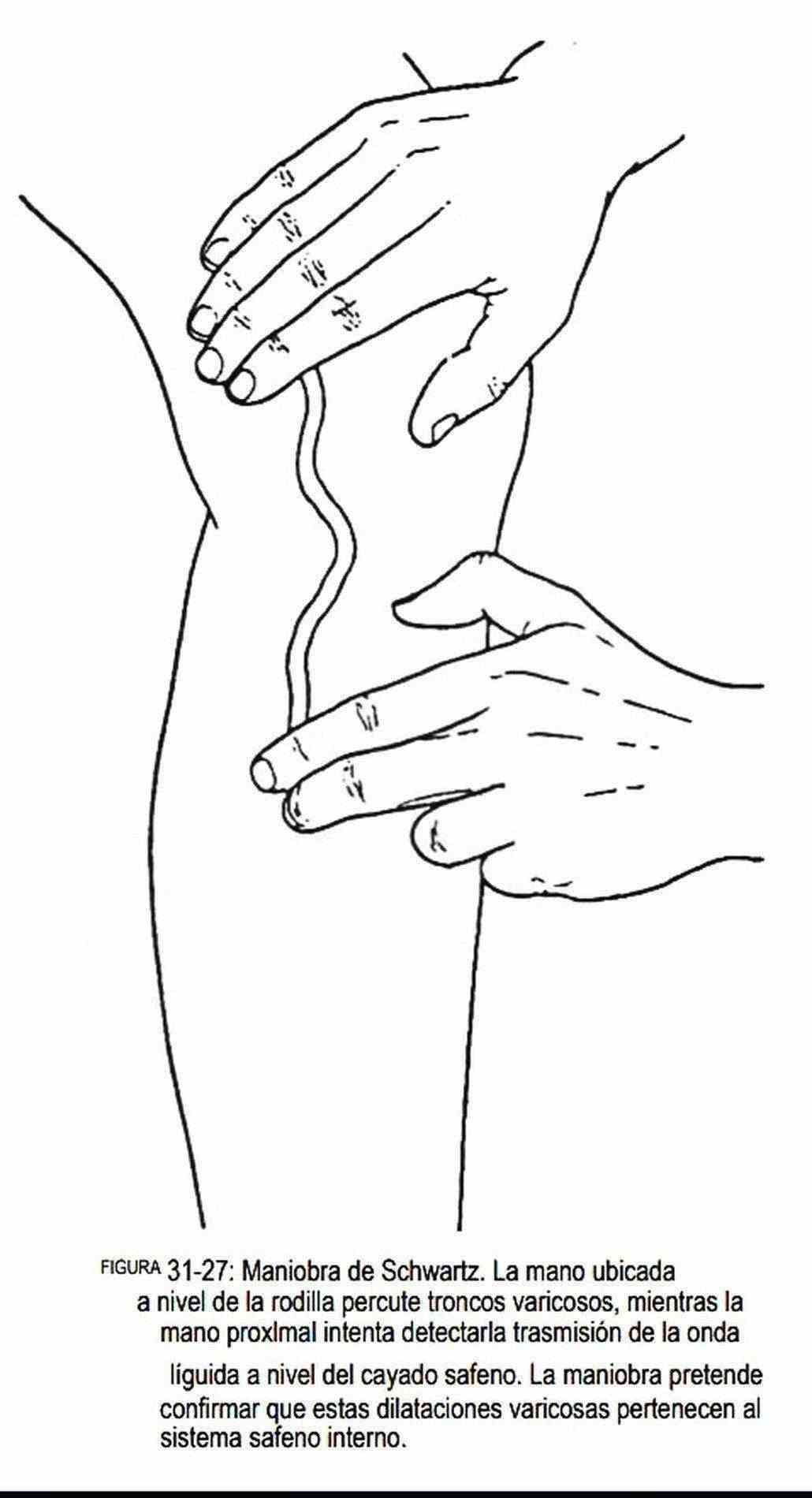
Otra manera de evaluar las válvulas de este sistema es mediante la prueba de la compresión manual, o maniobra de Schwartz (figura 31-27). Se realiza con las yemas de los dedos de una mano que comprimen y descomprimen las venas dilatadas en la parte alta del muslo, mientras que con la otra mano se busca si el impulso es trasmitido hacia una vena más inferior. De ocurrir esto, indica insuficiencia valvular del sistema safeno.
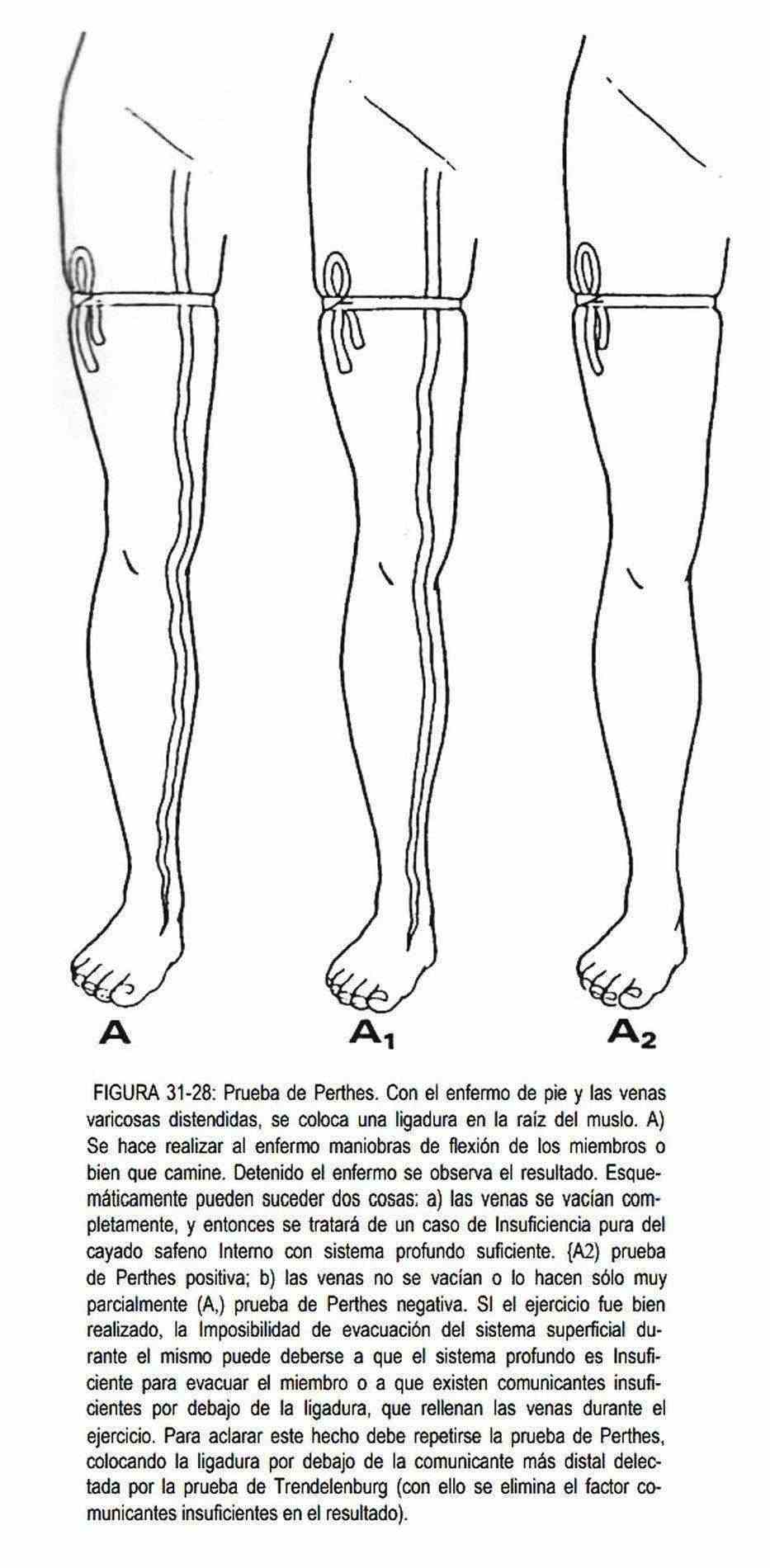
3. El grado de lesión o de indemnidad del sistema venoso profundo se evalúa con la prueba de Perthes (figura 31-28). Se efectúa con un torniquete que ocluye las venas subcutáneas a nivel del muslo, por debajo o a nivel de la comunicante incompetente. Cuando el individuo camina y se llenan las várices por debajo del torniquete, se estará frente a una incompetencia del sistema profundo.
Al combinar la prueba de Perthes con la prueba de Trendelenburg, si se libera el torniquete por debajo de la última comunicante insuficiente localizada con la prueba de Trendelenburg, y si con la maniobra de Perthes las venas varicosas no se vacían, se está en presencia de una insuficiencia del sistema venoso profundo.
4. La prueba del vendaje elástico, desde los pies a la ingle, con las venas vacías por el decúbito dorsal, proporciona información valiosa sobre el sistema venoso profundo. Se le solicita al paciente que realice ejercicios, y si aparece dolor es significativo de obstrucción del sistema profundo.
La trombosis venosa puede ser un proceso agudo (tromboflebitis) O de curso silente (flebotrombosis). Ambas pueden ocurrir tanto en el territorio venoso superficial como en el sistema profundo
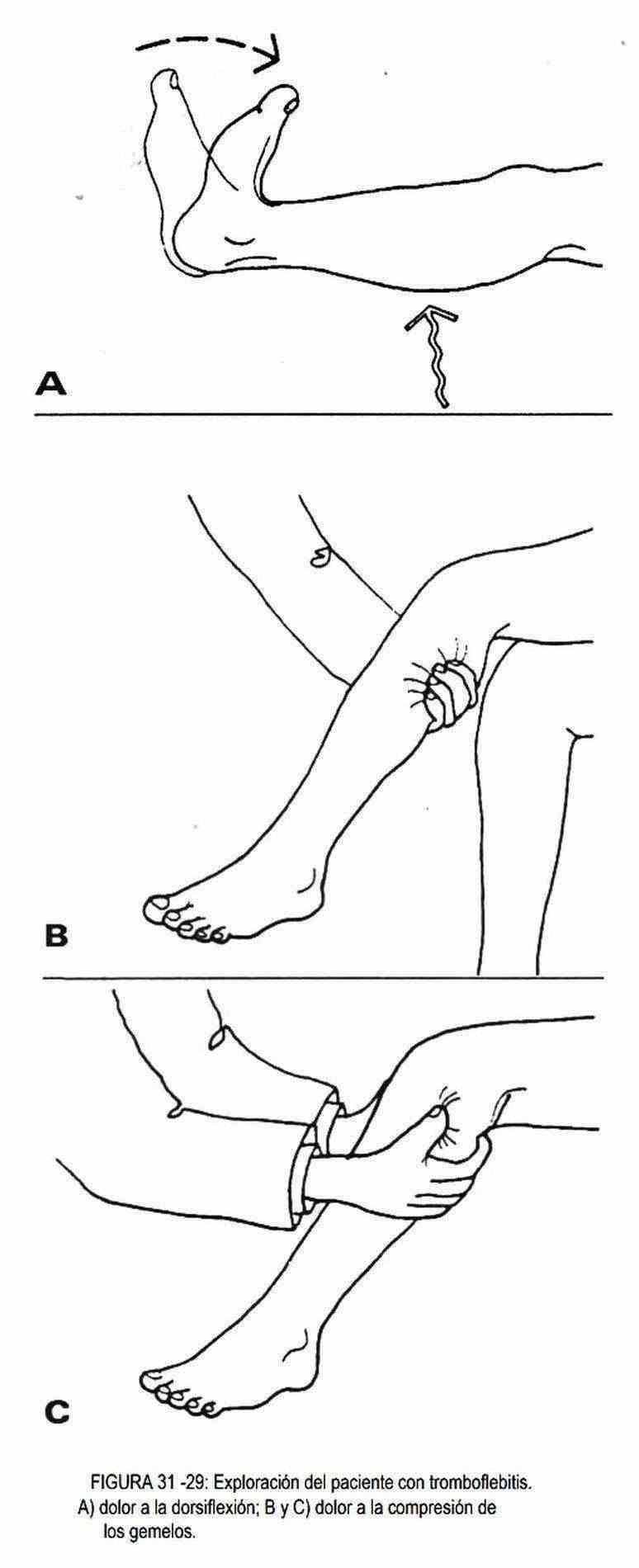
Los signos de una tromboflebitis o flebitis superficial son la aparición de congestión o enrojecimiento, induración, y la presencia de dolor. La tumefacción del miembro, junto con aumento local de la temperatura, sugiere la posibilidad de una tromboflebitis profunda. Las venas superficiales se hallan distendidas. Los pulsos arteriales se conservan, aunque pueden estar disminuidos por un vasoespasmo reflejo. En estos pacientes la compresión de la pantorrilla es dolorosa y la dorsiflexión extrema pasiva del pie puede producir dolor a nivel de los gemelos (signo de Homans) (figura 31-29). La palpación uni o bimanual de la pantorrilla puede demostrar la existencia de un cordón venosos doloroso.
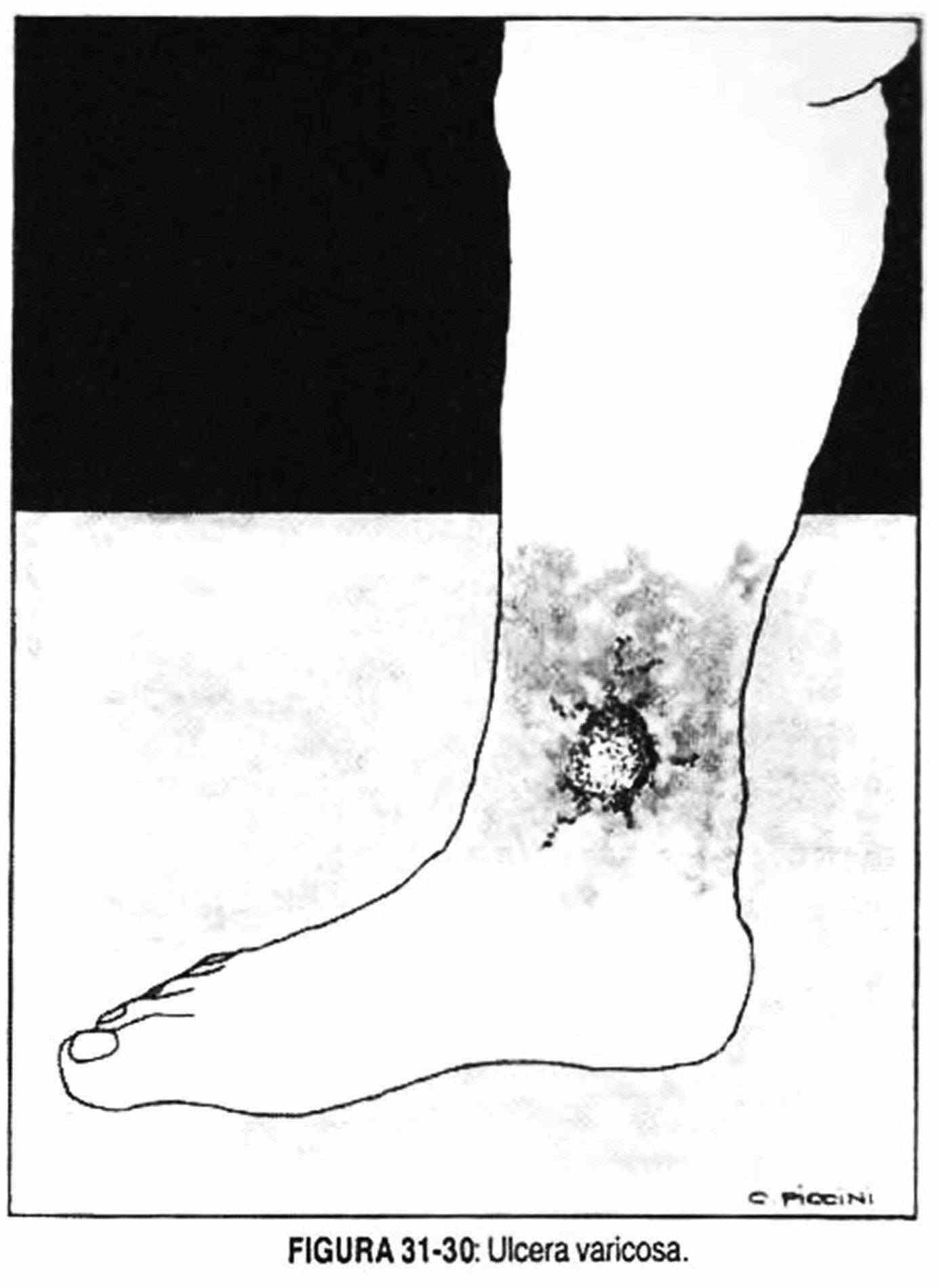
El edema indoloro, silenciosos, de evolución solapada, debe hacer sospechar la posibilidad de una tromboflebitis profunda. La palpación del tejido celular, si la piel desliza libremente sobre los planos aponeuróticos o está limitada su movilidad por fibrosis del tejido subcutáneo, indica la evolutividad de la insuficiencia venosa o la existencia de un síndrome posflebítico. Este síndrome se caracteriza por una insuficiencia venosa crónica, que se pone en evidencia por edema que se va trasformando en tejido fibroso, piel de coloración amarronada por la extravasación de sangre, rash eccematoide pruriginoso y una úlcera por encima del maléolo interno de difícil curación (figura 31-30).
 Alteraciones de la piel
Alteraciones de la piel
Eritema y/o descamación. El eritema y la descamación de la piel a nivel de manos y pies es un trastorno frecuente y puede deberse al contacto con sustancias irritantes y/o alergizantes, constituyendo la dermatitis por contacto. Otras veces existe eritema a nivel de las áreas de flexión del cuello, los pliegues de flexión del codo y de rodilla y muñecas, con prurito, que se observa en personas jóvenes y representa la dermatitis atópica. Una zona eritematosa con pequeñas flictenas, áreas de vasculitis y aumento de la temperatura local, localizada en los miembros inferiores y con repercusión en el estado general, sugiere la presencia de erisipela.
La descamación gruesa y seca sin eritema, con aspecto de piel de pescado, que afecta todo el cuerpo, aunque las palmas y manos pueden estar indemnes, constituye la ictiosis. En otras ocasiones se observa una zona o placa descamativa asentada sobre un área eritematosa, que afecta con mayor frecuencia a los pliegues cutáneos, los codos, el cuero cabelludo, las nalgas y la zona tibial, y que puede acompañarse de alteraciones a nivel ungueal y articular. Esta enfermedad, de hallazgo no infrecuente, se denomina psoriasis.
La sequedad de la piel, con eritema y descamación, de distribución universal, se denomina eritrodermia generalizada, y se la puede ver en la psoriasis y en la micosis fungoide. Cuando estas lesiones son localizadas, en forma de placas rojas o amarronadas, que descaman en forma libre o adherida, en zonas cubiertas del cuerpo, pueden representar la enfermedad de Bowen, que es un carcinoma in situ, debiéndose tener en cuenta para el diagnóstico diferencial a las lesiones por arsénico.
Cuando la piel es normal y no engrosada, eritematosa y con una fina descamación, se habla de eritrodermia exfoliativa, que puede deberse a alergia a drogas, dermatitis por contacto o a cualquier proceso inflamatorio de la piel, incluyendo leucemias y linfomas. Otra lesión que se caracteriza por presentar placas de eritema con descamación es la acrodermatitis enteropática, que no debe confundirse con la psoriasis. Comienza con vesículas que evolucionan a costras que se sobreinfectan con Candida u otros microorganismos. Puede ser de origen hereditario, en individuos en los cuales el timo está ausente, o verse en síntomas de malabsorción o en pacientes sometidos a nutrición parenteral.
La presencia de fotosensibilidad en la niñez, con cicatrices y pérdida de pelo, sugiere el diagnóstico de porfiria eritropoyética congénita; mientras que la fotosensibilidad en el dorso de las manos, con fragilidad de la piel y presencia de vesículas, lleva a sospechar una porfiria hepatocutánea tarda.
La fotosensibilidad se observa en algunas aminoacidemias, así como también en la enfermedad de Hartnup o enfermedad por defecto del trasporte de triptófano debido a deficiencia celular de nicotinamida. La fototoxicidad no responde a mecanismos inmunes. Es la reacción, al exponerse al sol, que se observa en pacientes tratados con declomicina, sulfonamidas, fenotiacinas, tiacídicos, griseofulvina, etc., con aparición de quemazón, eritema y edema, para terminar con descamación e hiperpigmentación. La fotoalergia aparece 24 horas o más después de la exposición a la luz solar; es persistente y se caracteriza por una fotosensibilización cruzada (sulfadiazina, sulfisoxazol). Otras veces, en zonas expuestas a la luz solar, se observa un área eritematosa, atrófica, con manchas pigmentadas y que pueden evolucionar a una neoplasia, constituyendo el xeroderma pigmentoso, susceptible de desarrollarse en el lupus eritematoso.
 La presencia de máculas o manchas de color azul purpúrico, que evolucionan a nódulos, que afectan a las extremidades y las manos, y en oportunidades a la cara, forma parte del sarcoma de Kaposi. En las estaciones frías y a nivel de las partes distales de las extremidades y en las orejas pueden aparecer lesiones eritematosas, pruriginosas, que en oportunidades se infectan y en otras forman ampollas que luego se ulceran. Es el llamado eritema pernio, más frecuente en las mujeres.
La presencia de máculas o manchas de color azul purpúrico, que evolucionan a nódulos, que afectan a las extremidades y las manos, y en oportunidades a la cara, forma parte del sarcoma de Kaposi. En las estaciones frías y a nivel de las partes distales de las extremidades y en las orejas pueden aparecer lesiones eritematosas, pruriginosas, que en oportunidades se infectan y en otras forman ampollas que luego se ulceran. Es el llamado eritema pernio, más frecuente en las mujeres.
Los pliegues interdigitales pueden hallarse eritematosos, húmedos, con lesiones de rascado por la presencia de procesos micóticos, que en el pie se conocen con el nombre de pie de atleta.
Trastornos de la pigmentación. La presencia de manchas o máculas de melanosis circunscrita en zonas expuestas al sol constituye las efélides o pecas. Estas mismas lesiones, pero histológicamente distintas por el número aumentado de melanocitos, que se incrementan con la edad y la exposición al sol, se conocen con el nombre de léntigo senil.
Los lunares o nevos pigmentarios, que se observan como máculas hiperpigmentadas, de color marrón a negro, a veces presentan características verrugoides o polipoides. Se debe prestar atención a los cambios de color, forma y tamaño, así como a la aparición de úlceras y prurito.
Estos cambios indican la necesidad de una biopsia para descartar o confirmar la existencia de un melanoma, que es un tumor de los melanocitos, con gran agresividad local y a distancia. La piel y los ojos claros parecen ser factores predisponentes.
Los nevos marrones o negros, cuando presentan áreas rojas o blancas, grisáceas, rosadas o azules, deben ser examinadas histopatológicamente. También se les prestará atención cuando los bordes son irregulares, elevados o ulcerados. Se los clasifica de acuerdo con el cuadro clínico e histopatológico, y se los conoce como léntigo maligno, melanoma de extensión superficial y melanoma medular. Los nevos de la unión dermoepidérmica, o junction nevi, son potencialmente malignos.
Los cambios de coloración y tamaño y la presencia de prurito pueden indicar la necesidad de un estudio anatomopatológico.
En ocasiones pueden verse máculas rosadas en miembros y tronco, precedidas por lesiones ovoideas hipopigmentadas; cuando se acompañan de adenomas sebáceos, retardo mental y convulsiones constituyen la clásica tríada de la esclerosis tuberosa. La distinción entre una zona despigmentada (esclerosis tuberosa) y una zona apigmentada debe realizarse con la luz de Wood.
La aparición de lesiones hiperpigmentadas de coloración marrón negruzca y aspecto aterciopelado constituye la acantosis nigricans. Esta lesión es de hallazgo frecuente y puede ser manifestación paraneoplásica de un cáncer gástrico, intestinal, mamario, prostático. También se le puede observar en los obesos hipercorticolémicos.
La observación de máculas de color marrón rojizo que al ser exprimidas producen urticaria local por la liberación de histamina, con formación de una pápula, es una forma de mastocitosis que ocurre en niños. En ocasiones se acumulan formando nódulos denominados mastocitomas.
El exprimirlos puede producir "flushing" y cólicos.
Nódulos. La presencia de tumores pedunculados y de nódulos subcutáneos en los trayectos de los nervios, junto con manchas café con leche, caracteriza a la neurofibromatosis de von Recklinghausen.
En la cara anterior de la tibia pueden aparecer nódulos eritematosos dolorosos bilaterales, y menos frecuentemente en la zona externa de antebrazos, que se conocen con el nombre de eritema nudoso. Pueden acompañar a la fiebre reumática, enfermedades estreptocócicas, tuberculosis, lepra, sífilis, sarcoidosis, al uso de anovulatorios y sulfamidas, a la colitis ulcerativa y otras enfermedades crónicas.
También es posible observar nódulos eritematosos y dolorosos, más frecuentes en la cara posterior de piernas y más raramente en muslos, que pueden ulcerarse y dejar una superficie atrófica. Constituyen el eritema indurado de Bazin y acompañan a la vasculitis. La presencia en la piel de nódulos firmes o duros, indoloros, eritematosos o no, móviles, puede deberse a metástasis de distintas neoplasias, como mama, riñón, tiroides, pulmón, melanoma, estómago y raramente testículo, próstata y colon, y que pueden ulcerarse como en los infiltrados leucémicos y linfomatosos.
También pueden aparecer nodulos rojizos de 0,5 a 5 cm. de diámetro en miembros inferiores, u ocasionalmente en otros lugares, dolorosos, localizados en el tejido subcutáneo, que a drenan un líquido aséptico y se asocian a pancreatitis y cáncer de páncreas. Es la llamada paniculitis nodular licuefaciente. Puede acompañarse de poliartritis, dolor abdominal y fiebre.
En otras oportunidades se observan nódulos ulcerados con bordes traslucentes y telangiectasias que constituyen neoplasias primarias de la piel. Son más frecuentes en sujetos de piel blanca expuestos al sol o a carcinógenos, y se desarrollan habitualmente en la cara, aunque pueden estar afectados los miembros. El más común es el epitelioma basocelular y luego el epitelioma espinocelular.
Aquellas lesiones con aspecto de placa indurada, que progresan aumentando de tamaño a lo largo de meses o años, y que se caracterizan por presentar eritema y descamación sostenida, constituyen la micosis fungoide o linfomas de células T, que originalmente afectan la piel, pero que pueden localizarse en ganglios y vísceras constituyendo el síndrome de Sezary.
También existen nódulos tumorales benignos, como los lipomas de localización subcutánea, blandos, que afectan a dorso y miembros. Cuando son dolorosos constituyen la enfermedad de Dercum.
Ampollas. La presencia de bullas fláccidas sobre piel normal, que pueden ser fácilmente desprendidas (signo de Nikolsky), sobre todo a nivel del tronco, asociadas o no con lesiones en la cavidad oral, es sugestiva de pénfigo. Cuando la base es eritema tosa y deja anillos concéntricos en forma de blanco de tiro se debe pensar en el eritema multiforme. También se pueden observar en mucosas, se producen por vasculitis y pueden asociarse a infecciones virales (herpes simple, mononucleosis infecciosa, Mycoplasma pneumoniae, acción de drogas, neoplasias.
Las ampollas con descamación completa de la piel, a veces de ubicación periorificial, y con participación mucosa, constituyen el síndrome de necrólisis tóxica epidérmica o síndrome de Stevens-johnson; existe compromiso pluriorificial y puede ser secundario a la administración de drogas, como las sulfamidas, a neoplasias, enfermedades virales como el herpes, micoplasma y a vacunaciones.
Lesiones atróficas. La atrofia epidérmica circunscrita, que lleva a una epidermis trasparente, ocurre en el lupus eritematoso discoide. Dentro de las lesiones atróficas se encuentran aquellas que afectan a áreas expuestas de los miembros, tanto inferiores como superiores, que comienzan siendo lesiones pequeñas, no dolorosas y nodulares, de bordes circunscritos, que aumentan de tamaño, se aplanan y se deprimen cuando la piel se atrofia, y que pueden ulcerarse. Estas lesiones se conocen con el nombre de necrosis lipoídica diabeticorum y pueden aparecer incluso antes de que los síntomas y signos de la diabetes mellitus estén presentes. Se observan con mayor frecuencia en mujeres, afectan más a menudo a los miembros inferiores, y en general se las relaciona con pequeños traumatismos en la zona.
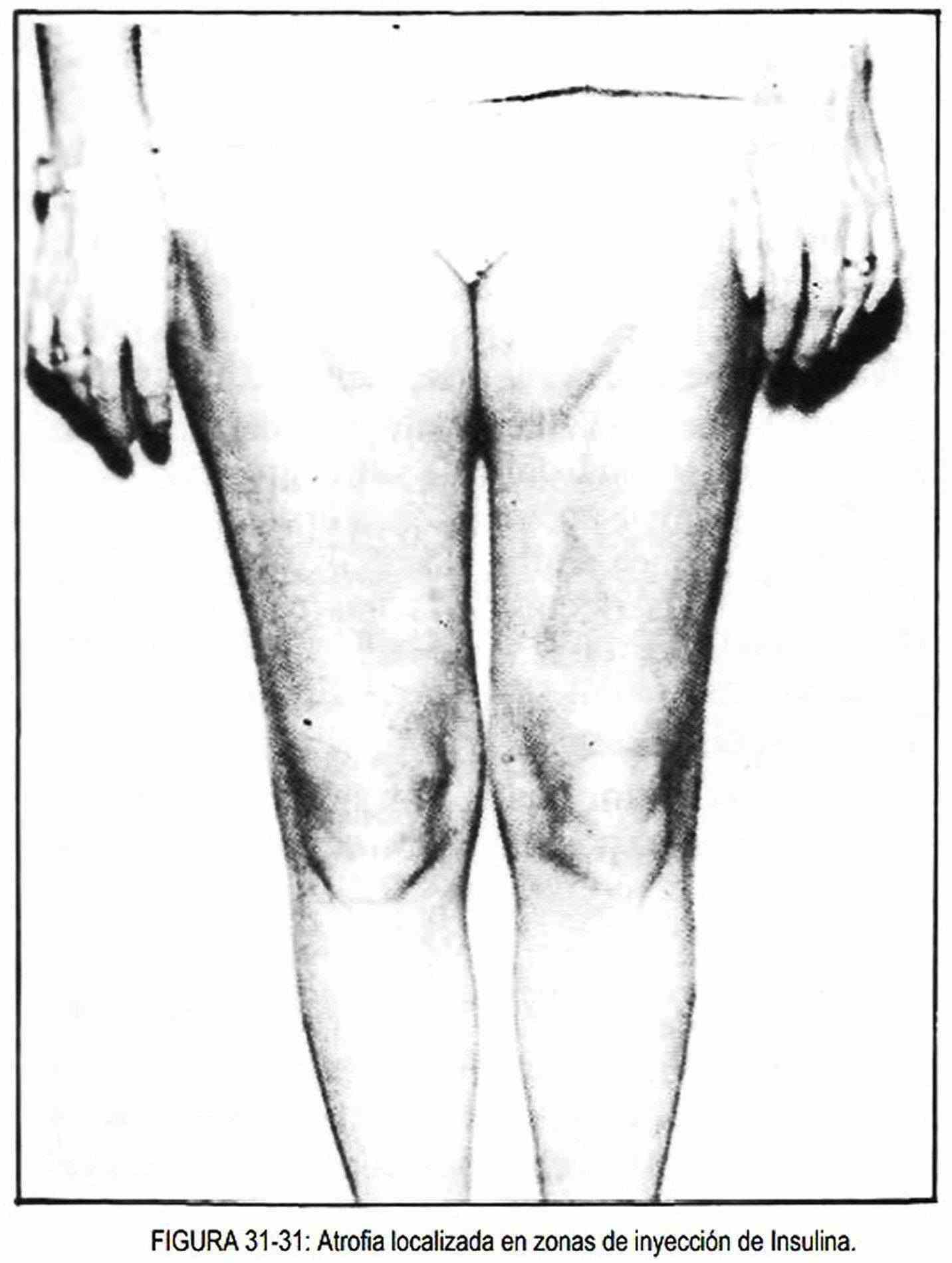
El uso de insulina puede producir lesiones lipodistróficas (figura 31-31), con zonas de atrofia e hipertrofia del tejido adiposo, que se observan más frecuentemente en adolescentes del sexo femenino y en los sitios de aplicación de la insulina.
La presencia de placas de esclerosis, con centros blancos o amarillentos, y bordes telangiectásicos de color lila, constituye una forma localizada o circunscrita de esclerodermia, sin otra participación sistémica, denominada morfea.
Engrosamientos de la piel. A nivel de las prominencias óseas del pie, por ejemplo, en el quinto dedo, pueden producirse engrosamientos crónicos de la piel, dolorosos, con el extremo en punta dirigido hacia la dermis. Se los conoce como ojo de gallo. Sobre otras áreas de presión donde la piel es más gruesa se desarrollan engrosamientos no dolorosos, denominados callos.
De existir dolor puede sospecharse la existencia de una verruga por debajo del callo. La verruga plantar se observa como un callo, o puede estar tapada por un callo; presenta pequeñas manchas que le dan un aspecto moteado y se localiza en el engrosamiento cutáneo de la planta del pie; las líneas de la piel se detienen en los bordes de la verruga (figura 31-19, C).
 Lesiones ulceradas. En la piel de los miembros es posible hallar ulceraciones que a veces se acompañan de lesiones nodulares y de adenopatías regionales, y que pueden verse en la sífilis primaria y la tuberculosis, la peste bubónica y la tularemia, el ántrax. En forma aislada se las ve en la criptococosis, la esporotricosis, la leishmaniasias y la sífilis terciaria.
Lesiones ulceradas. En la piel de los miembros es posible hallar ulceraciones que a veces se acompañan de lesiones nodulares y de adenopatías regionales, y que pueden verse en la sífilis primaria y la tuberculosis, la peste bubónica y la tularemia, el ántrax. En forma aislada se las ve en la criptococosis, la esporotricosis, la leishmaniasias y la sífilis terciaria.
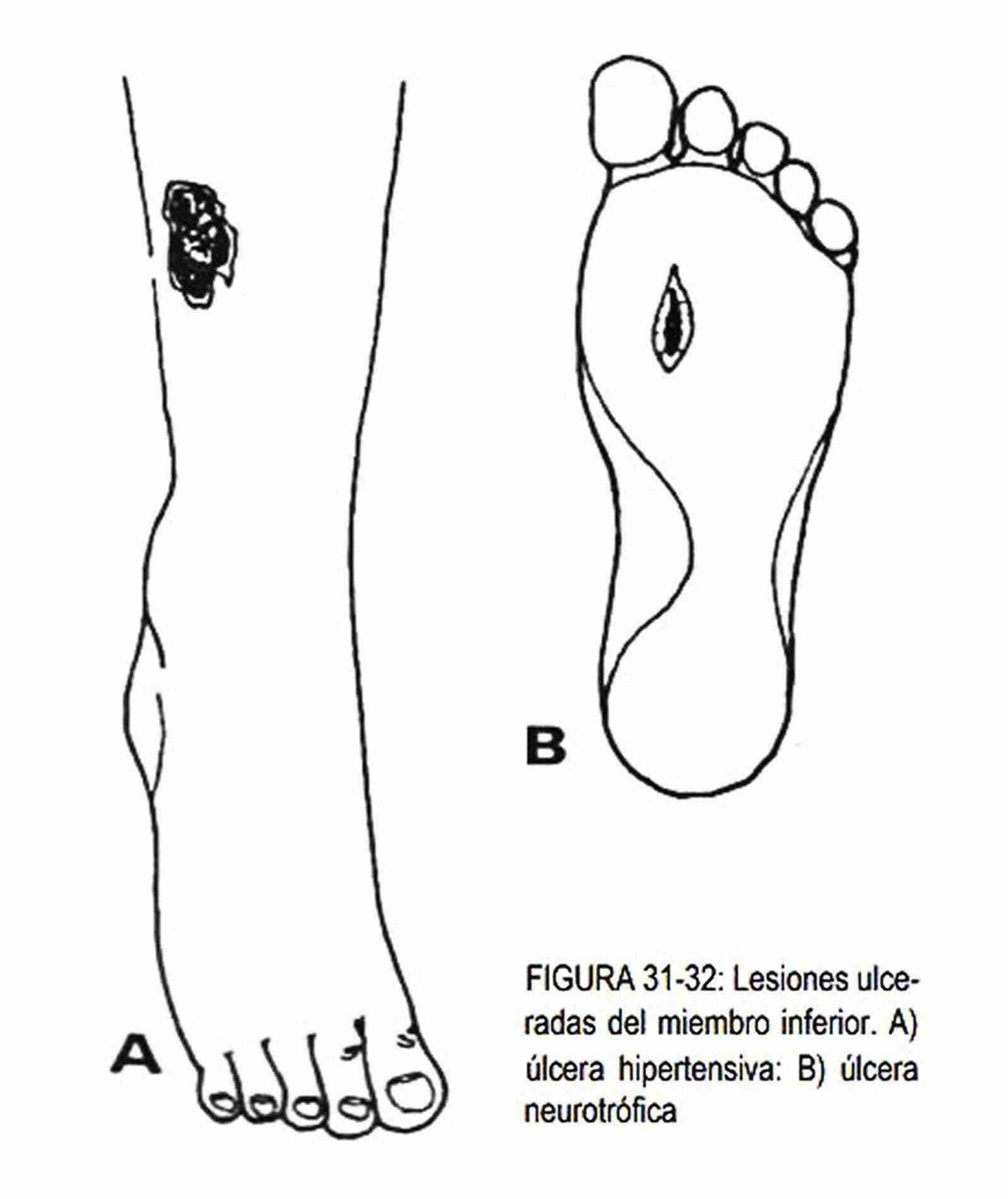
En la mitad del tobillo o en el extremo inferior e interno de la pierna, la presencia de úlceras sobre una piel pigmentada de color ocre-marrón, con edema y zonas de retracción, y dilataciones varicosas en los miembros inferiores, es frecuente en la insuficiencia venosa crónica. En la parte lateral del tobillo, las ulceraciones de borde neto (figura 31-32, A) pueden acompañar a la enfermedad hipertensiva, las vasculitis, la insuficiencia renal, el lupus eritematoso sistémico, la enfermedad de Raynaud y la crioglobulinemia.
Cuando la úlcera asienta sobre una base necrótica, de color rojo azulado, con bordes irregulares y sobresalientes, múltiples, y que puede cubrir extensas zonas del miembro inferior, se está frente a la úlcera del pioderma gangrenoso, frecuentemente asociado a la enfermedad de Crohn y la colitis ulcerosa.
Las úlceras neurotróficas (figura 31-32, B) se producen en los lugares de presión de los pies, donde existe disminución o ausencia de la sensibilidad, como ocurre, por ejemplo, en las neuropatías diabéticas y alcohólica. Son úlceras profundas, indoloras y pueden hallarse infectadas.
Dentro del síndrome de autoagresión de Mushausen, pueden observarse úlceras facticias producidas por quemaduras de cigarrillos o de ácidos. Otras veces las úlceras de las piernas acompañan a enfermedades de la sangre, como anemias, hemolíticas, drepanocitosis, talasemia y esferocitosis hereditaria.
Lesiones hemorrágicas. En ciertas enfermedades hemorrágicas es posible observar en la piel lesiones puntiformes de color rojo y del tamaño de una cabeza de un alfiler, que no desaparecen con la vitropresión y que se denominan petequias.
Se originan por una alteración de las plaquetas en su número o en su función. Las equimosis son sufusiones hemorrágicas de mayor tamaño; las víbices son hemorragias lineales, que en ocasiones son producidas por el rascado en pacientes con prurito y alteraciones de la coagulación.
La aparición de veinte o más petequias luego de ajustar el manguito del tensiómetro por debajo de la presión arterial máxima, pero por encima de la presión diastólica durante algunos minutos, se denomina fenómeno de Rumpell-Leede y se lo observa en trastornos capilares o de la hemostasia.
Otras lesiones de la piel. En ocasiones pueden aparecer, en la axila y en el cuello, pequeñas lesiones papulares de 1-2 mm, semejantes a la piel de gallina, que constituyen el seudoxanloma elástico. Es un trastorno hereditario, recesivo, que afecta a la piel, los ojos (trastornos visuales, ceguera) y el sistema vascular (hemorragias a cualquier nivel).
Trastornos neurológicos
El examen neurológico de los miembros evalúa la fuerza y el trofismo musculares, los distintos tipos de sensibilidad superficial y profunda, la existencia de reflejos normales o la aparición de reflejos patológicos, el tono muscular, la presencia de movimientos anormales, la coordinación de los movimientos y la marcha. Todos estos aspectos se tratan en el capítulo 32.
Trastornos del sistema muscular
La palpación de los miembros inferiores y superiores sirve para detectar anomalías en el tono muscular y en la sensibilidad.
Las alteraciones de las masas musculares pueden aparecer en forma aguda, subaguda o crónica o bien en forma episódica, y cursar con debilidad muscular o paresia o parálisis. También pueden hacerlo con dolor muscular, espasmos, calambres y con tumoraciones musculares localizadas.
Dentro de los cuadros agudos, subagudos, se hallan algunas enfermedades del colágeno (dermatomiositis-poliomiositis), enfermedades infecciosas como el botulismo, virales como la poliomielitis, o tóxicas como la intoxicación por compuestos organofosforados. Entre los cuadros crónicos se encuentran las distrofias musculares, tipo Duchenne (mano de simio), tipo LandouzyDéjerine (facioescapulohumeral), en el hipertiroidismo, o tipo Charcot-Marie-Tooth (atrofia muscular, habitualmente de los peroneos). Existen además otras entidades clínicas que cursan con alteraciones crónicas de los músculos (lepra, sarcoidosis, intoxicación por arsénico, alcoholismo, diabetes, polineuropatías, amiloidosis).
Dentro de las parálisis episódicas se deben mencionar la miastenia grave, la parálisis periódica familiar, y también cuadros de hipertiroidismo. Entre los cuadros miálgicos son característicos los de la triquinosis, la polimialgia reumática, la polimiositis y otras colagenopatías que se acompañan de procesos inflamatorios musculares. A su vez, las tumoraciones musculares localizadas pueden deberse a ruptura, hemorragia muscular o tumores musculares (rabdomiosarcoma, angioma, metástasis), y a la presencia de granulomas (sarcoidosis, tuberculosis) y de abscesos piógenos.
Dentro de los cuadros que cursan con rigidez, espasmos y calambres, se hallan el tétanos, la tetania y la enfermedad de Thomsen. Otras veces la atrofia muscular es causada por inanición, caquexia neoplásica o por drogas (corticoides, vincristina).
Las alteraciones patológicas del volumen muscular deben distinguirse de las diferencias normales que existen entre el hombre y la mujer y de las debidas al desarrollo muscular provocado por el uso predominante de determinados grupos musculares. La miotonía congénita que se observa en los exhibicionistas de los circos, o la observada en la seudohipertrofia, como la enfermedad de Thomsen, son ejemplos de aumento de volumen muscular.
El examen de la movilidad debe efectuarse por grupos musculares localizados, uno a uno, para detectar alteraciones focalizadas. Luego se evaluará la movilidad en general para investigar anomalías universales. El examen de los miembros continuará solicitando al paciente acostado que eleve los miembros inferiores a 45°. Esta maniobra tiene por objeto evaluar la respuesta muscular. Luego se le indica que cierre los ojos para evitar la corrección ocular de anomalías de la movilidad.
Se procederá a evaluar posteriormente los miembros superiores. Se le solicita al paciente sentado que eleve los miembros a 90°, y que luego los mantenga elevados con los ojos cerrados. Una vez efectuadas estas maniobras, el explorador debe oponerse a estos movimientos para detectar anormalidades en la fuerza muscular.